
感染
| 感染 | |
|---|---|
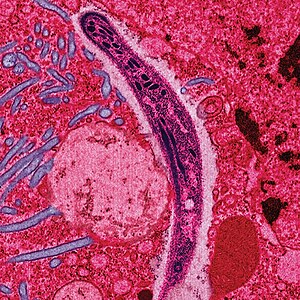 | |
| 假色的電子顯微鏡圖片,顯示瘧原蟲孢子體正穿過老鼠的中腸上皮組織 | |
| 分类和外部资源 | |
| 醫學專科 | 傳染病學 |
感染(英語:Infection)指的是疾病的病原體侵入生物的組織後,開始繁殖,以及宿主的組織對這些病原體,及病原體產生毒素的反應。感染性疾病(infectious disease,也稱為transmissible disease,或者communicable disease),是由感染而引起的疾病。
感染可由多種病原體引起,最主要的是病原細菌和病毒,但也有不常見的類型。宿主可透過本身的免疫系統來抵抗感染。哺乳動物宿主運用先天免疫系統對感染做出反應,通常會有發炎情況,而後會產生後天免疫能力。
用於治療感染的藥物包括抗生素、抗病毒藥物、抗真菌藥、抗原蟲劑、和驅蟲藥。感染性疾病在2013年導致全球920萬人死亡(約佔所有死亡人數的17%)。專注於感染的醫學分支被稱為傳染病學。
類型
引起感染的病原體有:
- 病原細菌(結核桿菌、金黃色葡萄球菌、大腸桿菌、肉毒桿菌、沙門氏菌屬等)
- 病毒,和相關病原體,如類病毒(人類免疫缺乏病毒、鼻病毒、麗沙病毒屬如狂犬病病毒、伊波拉病毒屬、和嚴重急性呼吸系統綜合徵冠狀病毒2)
- 真菌,進一步細分為:
- 線蟲動物門,通常分為:
- 節肢動物(例如壁蝨、蟎、跳蚤、和蝨子),也會引起人類生病,從概念上講,它們類似於感染,但是這些大型寄生物對人體或動物的侵害通常被稱為“侵擾”。(由寄生蠕蟲(大寄生物)引起的疾病,有時被稱為侵擾,但有時也被稱為感染。)
| ||||||||||||||||||||||||||||||||||||||||||||
分類
亞臨床感染vs臨床感染(潛伏vs明顯)
感染有症狀時,稱為“明顯”的“臨床”症狀,而感染活躍,但不產生明顯症狀時,可稱為“不明顯感染”(英文表達字眼有 inapparent、silent、subclinical、或occult)。非活躍或蟄伏的感染稱為“潛伏感染”。潛伏性細菌感染的一個例子是潛伏性肺結核。一些病毒感染也可能是潛伏性的,被潛伏性病毒感染的例子是受到皰疹病毒科裡面的任何一種入侵的情況。
“感染”一詞,用以表示某種特定病原體的存在(無論少到何種程度),但經常指的就是明顯的臨床感染(換句話說,就是得了感染性疾病)。這情況有時會引起歧義,或產生用字上的討論;為了解決這個問題,對醫事人員來說,當他們表示某些病原體存在,但沒有臨床上明顯的感染(無疾病)顯現時,通常會用到“移生”,而不用“感染”來表達。
對於感染,又有不同的名詞。首先是急性感染。急性感染是指一種迅速發展的症狀,過程或者是迅速的,或者會拖得久。接下來是慢性感染。慢性感染是指症狀要花幾週,或幾個月,逐漸發展,並且不易治療。亞急性感染與急性感染相比,發展時間較長,但又比慢性感染發展的快。潛伏性感染可能會在急性發作後存在(病原體存在,但沒症;隔一段時間,疾病又重新出現。局灶性感染的定義是病原體從感染的初始部位開始,經由血液流傳到身體的其他部位,而發病(請參考:局灶性感染理論)。
原發性病原體vs機會性病原體
在多種微生物中,只有極少數會導致健康人體發生疾病。感染性疾病是由這幾種病原體與宿主的防禦系統之間相互作用所造成。由任何病原體引起的疾病症狀,及嚴重程度,取決於病原體造成宿主損害的能力,以及宿主抵抗力的有效性。但是,宿主的免疫系統,因為要控制感染,也可能會對宿主本身造成傷害。因此,臨床醫生根據宿主抵抗力狀態,把感染性微生物分類為“原發性病原體”,或者是“機會性病原體”:
原發性病原體
原發性病原體在正常且健康的宿主體內,或是由於其存在,或者是由於它們的活動,而引起疾病,其固有的病毒性(引起疾病的)在某種程度上,是病原體繁殖和傳播的必然結果。人類許多常見的原發性病原體僅會感染人類,但也有許多嚴重的疾病是人類由從環境中,或者是從非人類的宿主接觸到的病原體所引起。
機會性病原體
機會性病原體可對抵抗力低下(免疫缺陷)的宿主,或者經由異常管道進入身體內部(例如通過創傷),導致感染性疾病。機會性感染可能是由與宿主接觸的微生物引起(例如消化道或上呼吸道中的病原細菌,或者真菌)、也可能是從其他宿主得來(無害的)微生物所造成(例如偽膜性結腸炎 )、或由於外傷導致的結果(如手術的傷口感染,或者複合性骨折)。機會性感染會發生在宿主的抵抗力受到損害-例如由於遺傳缺陷(例如慢性肉芽腫病)、接觸到抗菌劑、或者接觸到免疫抑制化學物質(如中毒,或癌症化學療法後)、接觸到游離輻射、或者罹患具有免疫抑制活性的傳染病(例如麻疹、瘧疾、或者愛滋病毒)。原發性病原體有可能會在抵抗力低下的宿主(與抵抗力強的宿主相比)中引起更嚴重的疾病。
繼發性感染
原發性感染可被視為個人健康發生問題的根本原因,繼發性感染是這項根本原因的後遺症,或稱併發症。例如肺結核通常是原發性感染,但由於灼傷或穿透性創傷(根本原因)讓結核菌不尋常地進入深部組織而發生的感染,則是繼發性感染。原發性病原體引起的是原發性感染,也常會引起繼發性感染。通常機會性感染被視為繼發性感染(因為免疫缺陷,或創傷是誘發因素)。
其他類型的感染
其他類型的感染包括混合感染,醫源性感染、醫療照顧相關感染、和社區感染。混合感染是由兩種,或多種病原體引起的感染。其中一例是闌尾炎,它是由脆弱性桿菌和大腸桿菌共同所引起。第二是醫源性感染,這是一種從醫護人員傳播給患者的感染。醫療照顧相關感染是在醫療機構中發生的感染,指的是住院期間罹患的感染。最後,社區感染是指從社區之內得到的感染。
有感染性與否
要證明疾病是否具有感染性的一種方法是得符合柯霍氏法則(首度由羅伯·柯霍提出),第一,僅在患有特定疾病的患者中有這種感染原,而在健康對照組中則沒有;第二,接觸到感染病原體的人也會染上這種疾病。這些法則在首度使用時,分枝桿菌屬被發現是引起結核病的原因。
但是,基於道德上的原因,現代的做法不會採用柯霍氏法則來檢測-把純培養的病原體用在健康的個體身上做實驗。反過來,縱然是明顯的感染性疾病也不總是能符合感染的標準定義。例如,導致梅毒的梅毒螺旋體無法透過試管培養,但可在兔子的睾丸中培養。與純粹從培養皿培養出來的微生物相比,從動物宿主培養出來的微生物就沒那麼純粹。
流行病學是用於了解傳染病的另一重要工具,用來研究和分析,對誰、為何、在何處發生疾病,以及什麼是不同人群患有某種疾病的決定因素。流行病學家可確定人群中不同組別間的差異,例如某些年齡層的感染率是高,或是低。居住在不同社區的人群是否更容易受到感染;以及其他因素,例如性別和種族。研究人員還可評估疾病暴發,是零星陸續發生,還只是一次偶然事件。地方性流行病的意思是區域內經常發生的常規病例;流行病的意思是一個地區中的病例迅速增加,而且異常多;而大流行則是一種全球流行病。如果不知傳染病的原因,則可利用流行病學來協助追踪感染源。
傳染性
當疾病很容易經由與病人或其分泌物接觸,而發生傳播的時候(例如流行性感冒),就被稱為傳染病。因此,傳染病(contagious disease)是特別具有傳染性或易於傳播的感染性疾病(infectious disease)之下的子集型態。具有更專門感染途徑的其他類型的傳染病,例如要透過媒介傳播,或者性行為來傳播的,通常不被視為具有"傳染性(contagious)",並且通常不需要對患者進行隔離(有時簡稱為隔離檢疫)。但是在"傳染性(contagious)"和"傳染病(contagious disease)"這類名詞的特殊含義被大眾使用之時,就沒那麼那麼的有專用性。感染性疾病通常是通過人與人直接接觸或飛沫散佈而傳播。而間接接觸,例如透過空氣、受污染的物體、食物和飲用水等、人和動物接觸、由動物宿主、昆蟲叮咬、和自然宿主等,是疾病傳播的另類方式。
按感染部位分類
感染可根據感染部位或是器官系統來做分類:
另外,人體很通常發炎的部位有肺部的肺炎、腦部的腦膜炎、和輸卵管的輸卵管炎。
跡象和症狀
感染的症狀由疾病的類型而定。某些跡象通常會影響到整個身體,例如疲勞、食慾不振、體重減輕、發燒、盜汗、發冷、隱痛、和疼痛。其他的則發生在身體的特定部位,例如皮膚出疹子、咳嗽、或流鼻涕。
在某些情況下,感染性疾病在特定宿主中的大部分甚至全部病程中可能是無症狀的。與無症狀者接觸後,繼而罹患的"疾病" 才會被定義為生病。感染本身不是感染疾病的同義詞,因為某些感染不會在宿主中發病。
細菌性或病毒性
由於細菌和病毒感染均可引起患者相同類型的症狀,因此很難區分是哪種所引起。但是把兩者區分出來很重要,因為病毒感染無法用抗生素治療,而細菌感染則可。
| 性質 | 病毒性感染 | 細菌性感染 |
|---|---|---|
| 典型症狀 | 通常,病毒性感染是全身性的。發生流鼻涕、鼻竇充血、咳嗽、身體疼痛等。有時也只會是局部性,如結膜炎(或稱"紅眼症")和皰疹。只有少數病毒感染會像皰疹一樣讓患者痛苦不堪。病毒性感染所引起的不適通常會被描述成發癢或灼痛。 | 細菌性感染的典型症狀是身體局部發紅、發熱、腫脹、和疼痛。這種感染的特性之一是局部疼痛(身體特定部位的疼痛)。例如,如果是割傷而被細菌感染,感染部位會疼痛。細菌性喉嚨痛通常是喉嚨的部位特別疼痛。如果只有一耳發生疼痛,則這種耳朵感染耳炎通常就是細菌性所導致。會流出膿液和乳白色液體的傷口很可能是受到細菌感染。 |
| 導致原因 | 病毒 | 病原細菌 |
病理生理學
對於感染,發展過程是一連串事件的鏈接而成。這些步驟是-傳染原、帶病原宿主、進入易受感染宿主、再傳播給新宿主。每個鏈接會按照時間順序排列而完成感染。醫事人員能夠了解這些步驟,將有助於鎖定感染,然後在第一時間阻止它往下一步發展。
移生

當病原體成功進入人體,而後生長及繁殖時,感染即算開始。這稱為移生(colonization)。大多數人不容易受到感染。那些免疫系統受損,或減弱的人,就成為慢性或持續感染的易感個體。免疫系統受到抑制的人特別容易受到機會性感染的侵害。病原體通過宿主的宿主-病原體界面進入身體,這些界面通常就是口腔、鼻子、眼睛、生殖器、肛門等身體孔口上的粘膜,或者微生物也可透過開放性傷口進入身體。有少數微生物可在進入人體的初始位置上生長,但許多生物會遷移,並在不同器官中引起器官系統的感染。一些病原體在宿主細胞內(胞內)生長,而其他病原體則在體液中自由生長。
傷口移生是指傷口之內尚未有複製的微生物,但是在感染的傷口上存在複製中的微生物,傷口的組織受損。 所有多細胞生物都在某種程度上被外來生物所移生,其中絕大多數與宿主之間存有互利共生的關係,或者是偏利共生的關係。前者的例子是厭氧生物菌種,它們定居在哺乳動物的大腸中,後者的例子是人類皮膚上存在各種葡萄球菌屬菌種。這些移生都不被認為是感染。感染和移生之間的差異通常僅是環境不同的問題。在特定條件下,非致病性細菌會變為致病細菌,即使是最具病毒性的微生物也需要在某些環境之下才會導致嚴重的感染。有些移生細菌,例如“棒狀桿菌屬”,和“草綠色鏈球菌”,可預防病原菌的粘附和移生,因此與宿主具有共生關係,可防止宿主的感染並加速傷口癒合。
宿主受到病原體入侵的變數條件,以及入侵後的結果有:
- 病原體進入身體的途徑,和通往宿主體內可逗留的區域
- 特定微生物的既有病毒性
- 初始入侵微生物的數量
- 被移生的宿主本身的免疫狀態
例如,幾種葡萄球菌對皮膚無害,但是當它們進入無菌的空間後,例如說在關節囊或腹膜中,就會大肆繁殖,並造成傷害。
有趣的是,在近幾十年來,利用氣相色譜法-質譜聯用、16S 核糖體RNA分析、組學和其他先進技術所得的結果,越來越清楚的顯示在人類認為幾乎無菌的環境中,微生物的移生也十分普遍。由於細菌移生算是正常,因此很難知道哪些慢性傷口可歸類為已受感染,存有多少會惡化的風險。雖然人們在臨床上已處理過大量傷口感染,但可用來評估症狀和跡象的品質良好的數據,仍然有限。在《美國醫學會》雜誌中的"理性臨床檢查叢書(Rational Clinical Examination Series)"中,對慢性傷口做審查後,把患者身上疼痛的加劇程度予以量化,作為重要的感染指標。這份審查顯示,最有用的發現是疼痛程度的增加[可能性比(likelihood ratio)範圍在11–20],則顯示感染的可能性增強,但是沒有疼痛(負面可能性比範圍在0.64–0.88)也不能把患者受到感染的機率排除(總結可能性比範圍在0.64–0.88)。
疾病
疾病的發生,是宿主的免疫機制受損,接著病原體對宿主造成損害。微生物可利用釋放多種毒素或破壞性的酶來造成組織損傷。例如,破傷風梭菌會釋放讓肌肉麻痺的毒素,而葡萄球菌屬會釋放產生休克和敗血症的毒素。並非所有傳染原都會引發宿主生病。例如,少於5%的小兒麻痺症感染者會發病。另一方面,某些傳染源具有高病毒性。譬如引起狂牛症和克雅二氏病的朊毒體,會讓所有被感染的動物以及人類死亡。
持續性感染的發生是因為初始感染後,身體內病原體無法被清除乾淨。持續性感染的特徵是病原體的持續存在,通常是潛伏性感染狀態,偶爾會復發成為活躍性感染。有些病毒可以透過被感染人體的不同細胞來維持持續性感染。曾經進入人體的某些病毒會永遠存在。典型的例子是皰疹病毒,它隱藏在神經中,並在特定情況出現時重新被激活。
持續性感染每年在全球造成數百萬人死亡。在許多落後的國家中,寄生蟲引起的慢性感染,導致甚高的發病率和死亡率。
傳播
感染性微生物為了生存,並引起其他宿主的感染,它們(或其後代)必須離開現有的宿主,到其他地方引起感染。各種潛在的傳播途徑有:
- 飛沫傳播,也稱為呼吸道感染途徑,由此引起的疾病感染可稱為空氣傳播疾病。如果感染者咳嗽,或對著他人打噴嚏,包含在溫暖潮濕的小水滴中的微生物就會通過對方的鼻子、嘴巴或眼睛表面進入體內。
- 糞口途徑傳播,食物或水受到污染(由於人們在烹調食物前不洗手,或未經處理的污水滲入飲用水中),而攝取這些食物和飲水的人受到感染。常見的糞口途徑傳播病原體包括,霍亂弧菌、蘭氏賈第鞭毛蟲屬、輪狀病毒、溶組織內阿米巴、大腸桿菌、和絛蟲。 這些病原體大多數會引起腸胃炎。
- 性行為傳播,由此產生的疾病稱為性行為感染疾病。
- 口腔傳播:透過直接的口腔接觸(例如接吻)或間接接觸(例如共享水杯或香煙)而發生感染。
- 直接接觸傳播,某些直接接觸傳播的疾病包括香港腳、膿痂疹、和疣。
- 載體傳播,經由非生物載體(食物、水、土壤)傳播。
- 垂直感染,在懷孕或分娩時直接從母親傳播到胚胎、胎兒、或者嬰兒。當母親在懷孕期間感染到妊娠期併發症時,就會發生這種情況。
- 醫源性傳播,歸因於在執行醫療程序時,例如注射或器官移植,受到感染的材料,器官所傳播。
- 媒介傳播,生物媒介本身不會引起疾病,但它們會將病原體從一個宿主傳播到另一個宿主,而把感染傳播。
病毒性相對於可傳播性之間的關係很複雜。如果疾病有迅速的致命性,宿主可能會在病原體傳給另一宿主之前就已死亡。
診斷
診斷感染性疾病,可用直接或間接的方式去識別感染原。大多數輕微的感染病,例如疣、皮膚膿瘍、呼吸系統感染、和腹瀉,都是憑臨床症狀來做診斷,並且是在並不知道實際病因的情況下就做治療。判斷病因,會根據患者接觸到特定的病原、社區中存有某種疾病微生物、或者其他流行病學上的可能。雖說只要努力,通常就可找出感染原,鑑定確實病因是有好處,但是通常成本會很高,如果不需特定的治療方法、或致病原因明顯、或者患者病情不算嚴重,就不需如此做。
對感染性疾病的診斷,都由患者的病史和實際檢查開始。更詳細的鑑定方法則涉及從患者採檢,培養出的傳染原。通過顯微鏡檢查微生物的特徵,檢測病原體產生的物質,以及利用基因型來直接鑑定。其他技術(例如X射線、電腦斷層掃描、正子斷層照影、或者 核磁共振)則用於因為感染原生長引起的內部異常而產生的圖像。透過這種圖像方式可有效檢測出例如朊毒體引起的骨骼膿瘍或傳染性海綿狀腦病等病症。
症狀診斷
人在受到感染後,可憑症狀來判斷,但仍需要其他診斷技術來輔助。一些體徵具有的特徵,是某些疾病所獨有,叫做特異病徵,但此並非常見。所有感染並不一定有症狀。
在兒童出現發紺、呼吸急促、末梢血液循環不良、或紫癜,則有嚴重感染的風險會增加5倍以上。其他重要參考指標包括父母的擔憂、臨床直覺、和患者體溫高過攝氏40度。
微生物培養診斷
微生物培養是用於感染性疾病診斷的主要工具。在做微生物培養物時,會使用到培養基。從患者的組織或體液中取得樣本,放在培養基中,看能否發現傳染原。大多數病原細菌很容易在營養瓊脂上生長,營養瓊脂是一種固體培養基,可提供細菌生長所需的碳水化合物和蛋白質,以及充足的水份。單個細菌可在培養皿表面上長成可見的小丘,稱為菌落,與其他菌落分離或融合在一起,形成"菌苔"。細菌的種類、基因組成(分型)、以及生長環境,會讓菌落有其特殊的大小、顏色、形狀、和組成。
為幫助識別病原體,會有其他成分添加到培養皿中。培養皿中可能含有只允許某些細菌生長的物質,或因為某些特定細菌的生長而改變顏色的物質。此類的培養方式常見於臨床鑑定用。培養也可用來鑑定病毒:在這種情況下,培養基是在培養物中生長的細胞,病毒可以感染這些細胞,然後改變,或殺死細胞。在做病毒鑑定時,因病毒生長而死亡的細胞區域,被稱為"噬菌斑"。真核生物也可培養,是用來鑑定這類特定病原體的方法。
在缺乏合適的培養皿技術的情況下,某些微生物需要在活體動物中培養。雖然血清學和顯微鏡技術讓運用活體動物培養成為不必要,但細菌(例如痲瘋桿菌和梅毒螺旋體)必須在活體動物中培養。在培養物或動物體內生長之外,也有替代的方法來鑑定病毒。有些病毒可在受精卵中培養。另一種有用的鑑定方法是異種接種診斷法,使用載體來培養傳染原。恰加斯病異種接種診斷法是個重要的例子,因為不容易直接證明病原體克魯氏錐蟲在患者體內存在,碰到這種情況,可用異種接種診斷法-從疑似受感染者取得的血粉餵食給未受感染的接吻蟲(克魯氏錐蟲的載體),然後檢查接吻蟲的腸道,看是否有克魯氏錐蟲存在。
顯微鏡學診斷
診斷感染性疾病的另一個重要工具是顯微鏡。實際上,上面討論的所有培養,都會在某個時點利用到顯微鏡檢查,以確定感染原。顯微鏡檢查可用簡單型的,例如複合光學顯微鏡,也可以使用複雜型的,像電子顯微鏡。從患者那裡取得的樣本可以直接在光學顯微鏡下觀察,迅速得到結果。顯微鏡還可與生物化學染色技術結合使用,在與具有抗體的技術結合使用時,更有特色。例如,使用具有人造螢光的抗體(有螢光標記的抗體)和病原體上存在的特定抗原結合,然後使用螢光顯微鏡檢測,看臨床樣品或培養的細胞內有無螢光標記的抗體。這種技術在病毒性疾病的診斷中特別有用,光學顯微鏡則無法用來直接識別病毒。
其他顯微鏡的使用方式也可識別傳染原。由於帶負電荷的細胞分子與具有正電荷的染料會互相吸引,幾乎所有細胞都可被染料染色。細胞通常在顯微鏡下是透明的,使用染料可以增加細胞與背景的對比度。用如吉姆薩染液或結晶紫的染料對細胞作染色,可讓顯微鏡學技術人員描述細胞大小、形狀、內部和外部組成,以及與其他細胞的相互關係。細菌對不同染色程序的反應也被用在微生物的生物分類。革蘭氏染色和耐酸性染色兩種,是用在細菌分類和診斷疾病的標準方法。革蘭氏染色可偵測到厚壁菌門和放線菌門菌群,這些菌群包含許多重要的人類病原體。耐酸性染色程序可辨識出放線菌門屬的“分枝桿菌屬”和“諾卡氏菌屬”的存在。
生化檢驗診斷
用於鑑定感染原的生化檢驗方式,包括檢測特定傳染原代謝或酶產物的存在。由於細菌會用其屬和物種的特定模式來對碳水化合物做發酵,因此可透過檢測發酵產物而找出細菌。當細菌在特定的液體或固體介質中生長時,通常可以檢測到酸、酒精、和氣體。
從受感染的組織中分離出酶,也是診斷出感染的一種方式。例如,人體既不能製造RNA複製酶,也不能產生逆轉錄酶,那麼有這些酶就是有特定類型的病毒感染發生。病毒蛋白血球凝集素將紅血球結合,成為一種可檢測的基質,在生化檢驗中,也表示有病毒感染。嚴格說來,血球凝集素不是“酶”,也沒有代謝的功能。
血清學檢測方法是高度靈敏,特定的,通常可非常快速檢測出微生物。這些測試是利用抗體特異性結合抗原的能力。抗原通常是由感染原產生的蛋白質或碳水化合物,與抗體結合。然後,這種結合將觸發一系列事件,這些事件可以通過各種方式清楚顯示,就看用的是哪種測試方法。例如,"鏈球菌性咽炎",用棉籤從患者的喉嚨中取得樣本,檢測出"化膿性鏈球菌"的抗原時,很快就確診。血清學檢測通常是鑑定的首選方法,但是檢測的成本很高,並且檢測使用的試劑通常需要冷藏。有些血清學方法非常昂貴,但有些經常使用的,例如"鏈球菌快速檢測",就很便宜。
複雜的血清學檢驗已經發展成為所謂的免疫測定法。免疫測定法可使用基本的抗體-抗原結合時所產生電磁學或粒子輻射信號,可利用儀器檢測到。不明的信號可與已有標準作比較,從而可對特定抗原做量化。為了幫助診斷感染性疾病,免疫測定法可檢測或測量來自感染原的抗原,或被感染生物體對外來物質產生的蛋白質抗原。例如,免疫測定法A可檢測來自病毒顆粒的表面蛋白的存在。另一方面,免疫測定法B可檢測或測量由生物體免疫系統產生的抗體,這些抗體可以中和並破壞病毒。
這種儀器在讀取抗體-抗原結合時,相關的次級反應所產生出來的極小信號。儀器可以對採樣、反應物的使用、反應的時間、信號的檢測、計算結果等方面做控制,並做數據管理,以產生具有成本效益的自動化感染性疾病檢驗流程。
聚合酶連鎖反應診斷
由於好幾樣原因,聚合酶連鎖反應診斷技術可能會在不久後成為各處可見的診斷標準。首先,感染原的目錄已經發展到幾乎包括所有人類重要的感染原。其次,感染源必須在人體內生長才會引起疾病。本質上,它必須擴增自己的核酸才能致病。感染組織中核酸的擴增,提供利用聚合酶連鎖反應檢測的機會。第三,導引聚合酶連鎖反應的基本工具-引物,就是從感染原的基因組衍生而來,那些基因組,長久而言,終究會被人們所解密。
因此,當前已經具備能迅速且具體的檢測感染原的能力。使用聚合酶連鎖反應方法,作為標準用法的唯一障礙在於成本,但也並非無法克服。某些疾病的診斷,例如一些梭菌病屬疾病(破傷風和肉毒桿菌中毒),就無法透過聚合酶連鎖反應來達成。這些疾病是由少量會產生極強神經毒素的細菌所引起的生化中毒。這類感染原不會顯著的增殖,因此聚合酶連鎖反應方法檢測的能力在此受到限制。
宏基因組學測序診斷
鑑於造成身體虛弱和威脅生命的細菌、病毒和其他病原體種類繁多,因此擁有快速確定感染原因的能力變得很重要,但不一定容易達成。例如,雖然使用最先進的臨床實驗室方法做測試,但仍有超過一半的腦炎沒被診斷出來。宏基因組學目前正被用在臨床研究,有望成為一種靈敏且快速診斷出感染的單一全能方法。這種測試與當前的聚合酶連鎖反應測試相似;但是,利用擴增的遺傳材料,而不是使用特定感染因子的引物來做測試,不容易產生誤差。在利用擴增遺傳材料之後,再使用包含數千個生物和病毒基因組的大型數據庫,來做更新一代的測序和序列比對,結果會更準確。
當患者有免疫缺陷時,使用宏基因組測序來做診斷特別有用。有廣泛的傳染原會對有免疫能力缺陷的人造成嚴重傷害,因此臨床篩檢更須廣泛的運用。另外,患者症狀通常是不一定是典型,易查覺的,這會讓憑症狀來檢測的臨床診斷更加困難。第三,依賴檢測抗體的診斷方法不容易成功。因此,對於病原體進行廣泛,更靈敏的檢測,以檢測出感染性物質(而非抗體)的需求就更殷切。
測試結果指證
診斷能協助制定有效的治療,或採取預防措施,但是在發展出療程或者預防措施之前,增進對疾病進程的了解,會產生對傳染原特定診斷的指證。例如,在1980年代初期,在利用齊多夫定治療愛滋病之前,利用密切監測疾病的進程,檢驗患者的血液樣本成分,縱然所得結果無法為患者提供任何進一步的治療。但是對於愛滋病出現在特定社群中的研究,在某種程度上發展出病毒傳播途徑的假說。了解疾病的傳播方式,就可把資源投往風險最大的社群,以減少新的感染病例。
針對愛滋病的特異性血清學診斷鑑定,以及後來的基因型,或分子鑑定,讓人們能夠建立關於病毒的時間和地理學起源的假說,以及其他甚多的假說。利用分子診斷的發展,讓醫生和研究人員能夠監測抗反轉錄病毒藥物的治療成效。現在,分子診斷法通常早在疾病發作之前,就已用於一般健康人群中,鑑定是否有愛滋病毒的感染,並已證明是有人群對病毒感染具有遺傳的抗性。因此,雖然目前仍然無法根治愛滋病,但對於感染者做鑑定病毒和監測他們血液中的病毒水準,仍對患者本身以及社區,都具有巨大的醫療和預測的效益。
預防
洗手、穿著防護衣、戴口罩等,可以防止人與人之間的感染。19世紀後期,無菌技術被引入醫學和外科手術中,大幅降低因手術所引起的感染發生率。經常洗手仍然是最重要的防止感染擴散的預防手段。其他的預防措施,例如避免使用違禁藥物、使用避孕套、戴手套、以及保持均衡飲食、和定期運動的健康生活方式。熟食,和避免吃長期曝露在外的食物也很重要。
用於防止感染傳播的抗菌物有:
- 消毒藥水,應用於活體組織/皮膚
- 消毒劑,可消滅非生物體上的微生物。
- 抗生素,在做感染預防時被稱為預防劑。但是,長期使用抗生素會產生細菌的耐藥性。人類無法對抗生素產生免疫力,但細菌卻可以。因此,避免非必要性的長時間使用抗生素,有助於防止細菌形成耐藥性的突變。
要預防或減慢感染性疾病傳播的方法之一,是去了解各種疾病的不同特徵。應評估的一些關鍵特徵包括病毒性、患者的活動範圍、以及感染性。例如,伊波拉病毒極快的讓受害者病倒,並很快死亡。結果,受害者沒機會遠離他們最初的感染地點。而且,這種病毒必須通過皮膚的病變,或者諸如眼睛的可滲透膜傳播。伊波拉病毒的初始階段感染性不高,受害者僅發生內部出血。由於前述特徵,伊波拉病毒的傳播雖然非常迅速,但是通常只發生在相對狹小的地理範圍之內。相反的,愛滋病病毒透過攻擊受害者的免疫系統,緩慢地殺死受害者。結果,它的許多受害者甚至在沒有意識到自己罹患這種疾病之前就將病毒傳播給其他人。而且,愛滋病相對較低的病毒性讓受害者能夠長途跋涉,增加變成流行病的機率。
降低感染性疾病傳播率的另一種有效方法是認識到小世界網路的影響。在流行病中,感染者的地理集點或群體之內通常互動頻繁,而且和離散集點內的易感個體有其他互動。雖然離散集點之間的互動不強,但疾病仍可以跳傳給離散集點中易感的人。因此,如果把受感染集點內個人間的互動消除,小世界網絡中的感染率就可降低。但是,如果把重點放在防止集點間的疾病跳傳,則可大幅降低感染率。在患有愛滋病吸毒者的高密度地區,使用拋棄式針頭的措施,是成功實施這種降低傳染措施的一個示例。 另一個例子是在2001年英國諾森伯蘭郡,對鄰近農場中的潛在易感牲畜撲殺或作疫苗接種,以防止口蹄疫病毒的傳播。
防止病媒傳播病原體的一般做法是做病蟲害防治。
如果僅僅是懷疑有感染,可以做個體隔離檢疫,直到疾病潛伏期過去,或是讓疾病發生,或者證明個體仍然健康無恙為止。團體可能要做檢疫隔離,如果是發生在社區,就會劃定防疫線,限制社區居民的行動,以防止感染擴散到社區之外,或者用保護性隔離,防止在社區內傳播。公共衛生當局可實施其他形式的保持社交距離,例如關閉學校來做控制,將影響地區侷限於特定範圍。
免疫
導致感染的大多數病原體不會導致宿主死亡,並且在疾病痊癒後,侵害性生物最終會被清除。這個過程需要免疫系統來殺死病原體,或者利用疫苗接種來鈍化病原體的作用。對感染性疾病的特定性免疫可以透過抗體和/或T細胞介導而取得。這兩個介導的免疫力表現方式為:
免疫系統對微生物的反應,通常會引起諸如發高燒和發炎等症狀,有時候這些反應比微生物引本身更具破壞性。
對疾病的抵抗力(免疫力)可透過幾種方式獲得-疾病痊癒後,成為病原體的帶原者、通過攜帶具有相似結構的生物(交叉反應)、或者接種疫苗。人類目前對主要病原體的保護性抗原,和特定獲得宿主免疫因子的知識,所了解的程度,比對機會性病原體的更為完整。還有一種群體免疫的現象-當足夠多的人口已經具有對某些感染的免疫力時,就可為那些本來就很脆弱的人們提供一定程度的保護。
當宿主遇到病原體時,對感染病的免疫抵抗力就需要達到臨界高度的抗原特異性抗體和/或T細胞來提供。雖然某些人很少或根本沒有接觸過某些病原體的表面多醣,但他們仍會產生針對這些病原體表面多醣的天然血清抗體,這些天然抗體可提供成年人特異性保護,這種被動免疫會傳播給新生兒。
宿主遺傳因素
受到特定感染原所感染的生物稱為宿主。宿主身上的病原體處於成熟或性活躍階段的,就稱為最終宿主。中間宿主體內的病原體是在在幼蟲階段。宿主可以是任何活著的東西,並讓病原體做無性和有性繁殖。患者體內病原體的清除,無論是經過治療,或是人體自發,都受到各個患者自身遺傳變異的影響。
例如,對於用聚乙二醇化干擾素-α-2a、或者聚乙二醇化干擾素-α-2b(前者商標名為Pegasys,後者商標名PegIntron)與利巴韋林合併治療的基因型1型C型肝炎,已證明人類IL28B基因附近的遺傳多態性干擾素λ3編碼,會在治療時對病毒的清除率有顯著的差異。最初在《自然雜誌》上發表的這一發現顯示出攜帶IL28B基因附近某些遺傳變異等位基因的1型C型肝炎患者,比其他人更可能達成持續病毒學抑制反應。後來《自然雜誌》的報導證明,相同的遺傳變異也與基因型1型C型肝炎病毒的自然清除率有關。
治療
當感染攻擊身體時,抗感染藥物可用來作感染抑制。根據所針對的感染原類型,市面已有幾種廣泛使用的抗感染藥物-包括抗菌劑(抗生素;包括抗結核藥物)、抗病毒藥物、抗真菌藥,和抗寄生蟲藥(包括抗原蟲藥,和驅蟲藥)。根據感染的嚴重程度和類型,抗生素可用口服或注射方式,也可以做外用藥物使用。嚴重的腦部感染通常用靜脈注射治療。有時,如果患者對一種抗生素有抗藥性,就會同時使用多種抗生素。抗生素僅對細菌有作用,對病毒則無。抗生素的作用是可抑制細菌繁殖,或者殺死細菌。藥物中最常見的抗生素類別包括青黴素、頭孢菌素、氨基糖苷類抗生素、大環內酯類、喹諾酮類抗生素、和四環素類。
並非所有感染都要治療,有許多自限性感染,治療所帶來的副作用會多過好處。良好的抗菌管理的概念是醫護人員應在最短的時間內使用最有效的抗菌藥物,並僅在已知或高度推斷病原體會對投入藥物有反應時才施藥。
流行病學


在2010年,估計全球約有1,000萬人因感染病而死亡。
世界衛生組織按照國際疾病與相關健康問題統計分類收集全球相關死亡的資訊。下表按死亡率列出2002年最主要的傳染病, 1993年的數據也包括在內,以利比較。
| 排名 | 死因 | 2002年死亡人數 (百萬) |
百分比 總死亡人數 |
1993年死亡人數 (百萬) |
1993年排名 |
|---|---|---|---|---|---|
| N/A | All infectious diseases | 14.7 | 25.9% | 16.4 | 32.2% |
| 1 | 下呼吸道感染 | 3.9 | 6.9% | 4.1 | 1 |
| 2 | 愛滋病 | 2.8 | 4.9% | 0.7 | 7 |
| 3 | 腹瀉 | 1.8 | 3.2% | 3.0 | 2 |
| 4 | 肺結核 | 1.6 | 2.7% | 2.7 | 3 |
| 5 | 瘧疾 | 1.3 | 2.2% | 2.0 | 4 |
| 6 | 麻疹 | 0.6 | 1.1% | 1.1 | 5 |
| 7 | 百日咳 | 0.29 | 0.5% | 0.36 | 7 |
| 8 | 破傷風 | 0.21 | 0.4% | 0.15 | 12 |
| 9 | 腦膜炎 | 0.17 | 0.3% | 0.25 | 8 |
| 10 | 梅毒 | 0.16 | 0.3% | 0.19 | 11 |
| 11 | B型肝炎 | 0.10 | 0.2% | 0.93 | 6 |
| 12-17 | 6種熱帶疾病 | 0.13 | 0.2% | 0.53 | 9, 10, 16–18 |
|
註記:其他的死因包括孕產婦和圍產期病症(5.2%)、營養不良 (0.9%), 、非傳染性病症 (58.8%)、和受傷(9.1%) | |||||
歷史性上的大流行
由於感染病具有不可預測的,爆炸性的潛在因素,一直在人類歷史上佔有重要地位。大流行(或全球流行病)是一種影響到廣大地理區域內人們的疾病。例如:
- 查士丁尼大瘟疫,從公元541年到542年,歐洲有50%至60%的人口因而死亡。
- 發生在1347年至1352年的黑死病,在5年內歐洲有2,500萬人死亡。這場在14世紀的瘟疫讓舊世界的人口,估計從 4.5億減少到3.5至3.75億。
- 在15和16世紀,歐洲探險家把天花、麻疹、和斑疹傷寒帶進中美洲和南美洲地區,在當地原住民中引起大流行。據說在1518至1568年之間,墨西哥的人口因此由2,000萬下降到300萬。
- 歐洲首次流行性感冒大流行發生在1556年至1560年之間,估計死亡率為20%。
- 在18世紀,天花估計導致6,000萬歐洲人喪生(等於每年死亡約40萬人)。高達30%的受感染者(包括80%的5歲以下兒童)死亡,而有三分之一的倖存者失明。
- 在19世紀,結核病殺死歐洲成年人口的四分之一; 到1918年,法國有六分之一的死亡仍是由結核病所引起。
- 1918年的流感大流行(或稱西班牙流感),有2千5百萬人喪生(約佔當時世界人口17億的2%)。 今日,流感每年在全球造成25萬至50萬人死亡。
- 在2002年11月至2003年9月間散布於29個國家和地區的嚴重急性呼吸系統綜合症疫情(SARS)疫情。疫情的原發疫源地為中華人民共和國廣東省順德市。疫情造成全球超過8,000人感染,導致包括醫務人員在內的774例病人死亡。
- 2019冠狀病毒病疫情,疫情最初在2019年12月於中華人民共和國湖北省武漢市被发现,隨後在2020年初迅速擴散至全球多國,逐漸變成一場全球性大瘟疫,被聯合國秘書長安東尼歐·古特瑞斯形容為自第二次世界大战以来全球面临的最严峻危机。根據Worldmeter登載的資料,截至2021年2月15日,全球確診人數1億9百萬,死亡人數240萬,死亡人數排名在前的有美國,近50萬、巴西,近24萬、墨西哥,近17萬5千、印度,近15萬6千、英國,11萬7千,中國的死亡人數為4千6百人。
新興疾病
在大多數情況,微生物透過互利共生或偏利共生與宿主和諧相處。當現有的寄生物成為病原體,或新的致病性寄生物進入新的宿主時,就會產生疾病。
- 寄生物與宿主之間的共同進化可導致宿主對寄生物產生抵抗力,但是當這些寄生物因進化而產生更大的病毒性,就會導致免疫病理疾病。
- 人類活動與許多新興傳染病有關,例如生態環境變化讓寄生物佔有新的生態位。這種情況發生之時,原本只局限限在偏遠生境的病原體可散佈到更廣的範圍,並成為新的宿主病原菌。從非人類宿主躍遷到人類宿主的寄生物被稱為人畜共通傳染病。當寄生物入侵到新的宿主物種時,可能會成為新的宿主的病原菌,產生疾病。
人類有些活動,導致人畜共通傳染病的病原體產生,包括病毒、細菌、原生動物,和立克次體,以及傳播依靠病媒傳播的疾病 。請參考全球化與疾病和野生動物疾病
- 對野生動物棲息地的侵犯。新農村的興建,和在原是農村地區做住房開發,野生動物被迫生活在人口稠密的地區,提供微生物變異和發展的機會。
- 農業經營的變化。新農作物的引進,吸引新的病蟲害和新微生物進入農業區域,讓當地人們面臨前所未有的疾病。
- 雨林遭受破壞。隨著各國在森林中修建道路,和開闢林地作為人類定居點或做商業開發,人們會因此遇到身上帶有以前未知微生物的昆蟲和動物。
- 無節制的城市化。許多發展中的國家,迅速發展的城市,往往讓大量人口集中在衛生條件極差的地區。這會助長感染性疾病的傳播。
- 現代的運輸。往往船舶和貨船會載有意外的“乘客”,會有機會把疾病傳播到遙遠的地方。目前利用噴射客機旅行,已經受到感染的人,會在症狀出現之前,就把病原體攜帶到遙遠的土地,或者帶回自己的住家。
細菌病學理論
在上古時期,古希臘歷史學家修昔底德(生卒約為公元前460年到400年)是首度描述雅典大瘟疫的人,他認為疾病可能會從受感染者傳播到其他人。希臘羅馬(請參考古典時代)醫師蓋倫在他論及《關於不同類型的發燒》(約在公元175年)作品中推測,"瘟疫是靠空氣中存在的某些瘟疫種子" 而傳播。 在梵文古籍《妙聞本集》中,印度醫生妙聞提出的理論是:"麻風病、發燒、結核病、眼疾、和其他感染性疾病,是因為人們通過性結合、身體接觸、一起飲食、一起就寢、同坐、還有共穿彼此的衣服、共用彼此的花環,等所造成。" 這本書撰寫的年代大約是在公元前六世紀。 感染性疾病理論的雛形是由波斯醫師伊本·西納(在歐洲被稱為阿維森納(Avicenna))在他的作品《“醫典”》(公元1025年)中提出,這本書後來成為歐洲最具權威的醫學教科書,一直用到16世紀為止。在《“醫典”》第四卷,伊本·西納討論到流行病,概述古典的瘴氣說法,並設法把自己的早期感染理論與之融合。他提到人們可以因呼吸而將疾病傳播給他人,說明肺結核的傳染,並提出疾病可通過水和土壤而傳播。後來,阿尤布王朝的幾位伊斯蘭學者討論到隱形感染的概念,他們稱其為不潔物。伊斯蘭教法學學者伊本·哈吉·阿卜杜里(生卒約為1250年至1336年)在討論符合教規的食物 (伊斯蘭教)和伊拉蘭衛生律法時,警告人們,感染性疾病會污染飲水、食物、和衣服,並會通過供水傳播,並隱喻這種疾病是透過看不見的粒子傳播的。
當黑死病鼠疫在14世紀傳播到安達盧斯時,阿拉伯醫師Ibn Khatima(約在1369年)和Ibn al-Khatib(生卒約為1313年到1374年)假設傳染病是由“微小的個體”所引起,並描述感染性疾病可以通過衣服、船隻、和耳環傳播。.在文藝復興時期,特別是因為透過義大利醫生吉羅拉莫·弗拉卡斯托羅的作品,感染性疾病的概念在歐洲變得更為流行。安東尼‧范‧雷文霍克(生卒,1632年到1723年)率先利用顯微鏡觀察微生物,從而推動顯微鏡學的發展。
在19世紀中葉,約翰·斯諾和威廉·布德兩位醫師證明被污染的水可導致傷寒和霍亂的傳染。兩位醫師在他們居住的小鎮,通過防止水污染的措施,而把霍亂的流行降低。路易·巴斯德更確證某些疾病是由感染原所引起,並開發出狂犬病疫苗。羅伯·柯霍做出柯霍氏法則,作為感染性疾病研究的依據。愛德華·詹納、喬納斯·索爾克、和阿爾伯特·沙賓分別開發出天花和小兒麻痺症疫苗,天花因而被消滅,而小兒麻痺症幾近被消滅。亞歷山大·弗萊明發現世界上第一種抗生素-青黴素,然後由霍華德·弗洛里和恩斯特·伯利斯·柴恩開發出來。格哈德·多馬克開發出磺胺類藥物,這是第一種廣泛化學合成的抗生素。
相關醫學專家
感染性疾病的治療屬於傳染病學領域,而感染性疾病傳播的研究有時就屬於流行病學領域。通常,感染是由初級照護醫師或內科醫生做診斷。例如"單純性"肺炎通常最初由內科醫生或胸腔醫學醫師治療。因此,感染性疾病專科醫師的工作,需要與患者、以及普通科醫生以及實驗室科學家、免疫學家、細菌學家、還有其他專家共同合作。
在以下的情況,可能會動用到感染病小組:
- 初次檢查時,無法明確診斷出是哪種感染;
- 患者有免疫缺陷(例如,患有愛滋病,或做化學療法之後);
- 病原體具有罕見的性質(例如熱帶疾病);
- 感染對所施用的一線抗生素無反應;
- 感染對其他人可能有危險,必須將患者隔離。
化石記錄
古病理學家把動物化石遺跡中的感染證據當作研究的題材。在肉食性恐龍的骨骼中曾發現有感染的跡象。但這些感染似乎僅限於身體上小區域。有早期艾雷拉龍屬肉食性恐龍的頭骨,顯示出坑狀傷口,周圍有腫脹和多孔的骨頭。傷口周圍骨頭的異常紋理表明感染是短暫,非致命性。研究者推測,這是與另一隻同類恐龍在搏鬥中所所發生。有感染證據的其他肉食性恐龍還包括高棘龍屬、異特龍屬、暴龍屬、和一隻在柯特蘭組地層發掘出來的的暴龍化石。兩隻暴龍都在搏鬥中被咬傷,就像艾雷拉龍一樣,受過感染。
外太空
在2006年的太空梭上所做的實驗發現,沙門氏菌亞種Ⅰ型(一種引起食物中毒的細菌),在太空航行環境培養時,病毒性會變得更強。2013年4月29日,由美國國家航空暨太空總署(NASA)提供經費的壬色列理工學院的科學家報告說,在國際太空站的太空航行期間,微生物似乎以"地球上未曾觀察到"和"能夠導致增強生長和病毒性"的方式繁殖。最近在2017年,細菌被發現對抗生素具有更強的抵抗力,並且能在近乎失重的太空環境中繁衍生息。 根據觀察,微生物可以在外太空的真空環境中存活。
參見
參考文獻
外部連結
| |||||||
| 维基共享资源中相关的多媒体资源:感染 |
- European Center for Disease Prevention and Control (页面存档备份,存于互联网档案馆)
- U.S. Centers for Disease Control and Prevention(页面存档备份,存于互联网档案馆),
- Infectious Disease Society of America (页面存档备份,存于互联网档案馆) (IDSA)
- Infectious Disease Index (页面存档备份,存于互联网档案馆) of the Public Health Agency of Canada (PHAC)
- Vaccine Research Center Information concerning vaccine research clinical trials for Emerging and re-Emerging Infectious Diseases.
- Infection Information Resource
- Microbes & Infection (页面存档备份,存于互联网档案馆) (journal)
- Knowledge source for Health Care Professionals involved in Wound management www.woundsite.info
- Table: Global deaths from communicable diseases, 2010 (页面存档备份,存于互联网档案馆) – Canadian Broadcasting Corp.
| ||||||||||||||||||||||||||||||||||||
| ||||||||||||||||||||||
| ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|






