中風
| 中風 Stroke | |
|---|---|
| 同义词 | Cerebrovascular accident (CVA), cerebrovascular incident (CVI), brain attack |
 | |
| 大腦的電腦斷層掃描圖,顯示大腦右側發生缺血性腦中風。(CT scan of the brain showing a right-hemispheric ischemic stroke.) | |
| 读音 | |
| 症状 | 輕偏癱、感觉性失语症 或 表達性失語症、覺得天旋地轉、偏盲症(半側視野全盲) |
| 併發症 | 植物人 |
| 类型 | 腦血管疾病, neurological symptom[*] |
| 肇因 | 腦部缺血 和 顱內出血 |
| 风险因子 | 高血壓、吸菸、肥胖症、高膽固醇血症、糖尿病、曾有過短暫性腦缺血中風、心房顫動 |
| 診斷方法 | 根據症狀和醫學影像 |
| 相似疾病或共病 | 低血糖 |
| 治療 | 依照中風的類型而定 |
| 预后 | 平均預期壽命依性別、年齡、mRS量表分數不同 |
| 盛行率 | 1億 (2019) |
| 死亡數 | 6.6 百萬 (2019) 中華民國十大死因(2020) |
| 分类和外部资源 | |
| 醫學專科 | 神經內科 |
| ICD-11 | 8B20 |
| OMIM | 601367 |
| DiseasesDB | 2247 |
| MedlinePlus | 000726 |
| eMedicine | 1159752、1916852、1916662、323662 |
| Patient UK | 中風 Stroke |
世界卫生组织在20世紀70年代給出中風的傳統定義是:「24小時以上脑神经功能缺損,或在24小時內死亡」。中風定義中的「24小時」是用以區別暫時性腦缺血(定義為在24小時內症狀完全消失)。中風患者如果能儘快接受治療,可以減少留下永久損傷的機會。且首次中風過的病患5年內有10%會有二次中風的風險。
中风分为两种类型:一种是由血管阻塞所造成的缺血性脑中風;一种是由出血所造成的出血性脑中風,可能是因為腦內出血或是大腦週邊腔室出血,有時也可能是由於腦動脈瘤、腦動靜脈血管畸形造成。不論是缺血性或是出血性腦中風都會造成腦功能異常。中風的症狀通常在發生後很快就會出現,如果症狀在二十四小時內消失,有時會稱它為「暫時性腦缺血」或小中風。出血性中風的患者可能會伴隨著突發而嚴重的頭痛。中風的症狀有可能會成為永久性的後遺症,可能會有肺炎、尿失禁等長期後遺症。
中風的危險因子包括高齡、高血壓、曾有中風病史或短暫性腦缺血發作、糖尿病、肥胖、膽固醇過高、抽菸、心房顫動等。一般而言中風的診斷需要配合醫學影像檢查,例如斷層掃描或是核磁共振攝影,並配合理學檢查其他檢驗-例如心電圖和血液檢查-則有助於發現導致中風的危險因子並排除其他可能的原因。低血糖可能造成類似中風的症狀,例如頭暈、頭痛、四肢無力等,少數也會有半邊肢體無力的狀況。
高血压是中风最主要的危险因子。危险因子包括高龄、高血压、曾有中風病史或短暂性脑缺血发作、糖尿病、肥胖、膽固醇過高、抽烟、心房顫動等。缺血性中風通常是由血管阻塞所引起。出血性中風則是因為腦內出血或是蛛网膜下腔出血。出血有時也可能是由於腦動脈瘤、腦動靜脈血管畸形造成。一般而言中風的診斷需要配合醫學影像檢查,例如斷層掃描或是核磁共振攝影,並配合理學檢查其他檢驗-例如心電圖和血液檢查-則有助於發現導致中風的危險因子並排除其他可能的原因。低血糖可能造成類似中風的症狀。
預防方式包括減少危險因子,例如減少抽菸、改善高血壓、治療糖尿病、降低膽固醇等。粥狀動脈硬化患者可以透過降血脂藥物(羥甲基戊二酸單醯輔酶A還原酶抑制劑)降低風險,每降低10%低密度脂蛋白約可以降低中風風險15% ;高血壓患者可以透過降血壓藥物降低血壓以減少危險因子,對於可能有頸動脈狹窄的人進行頸動脈內膜切除手術,以及對心房顫動的人給予傳統的抗凝血劑如華法林,或新型口服抗凝血藥物(NOAC, novel oral anticoagulants)。
目录
分类
中风分为两种类型:一种是由血管阻塞所造成的缺血性脑中風;一种是由出血所造成的出血性脑中風。。不論是缺血性或是出血性腦中風都會造成腦功能異常。常見的中風症狀包括無法移動單側的肢體或者是一邊的身體出現無力、無法理解別人的話、不能說話、暈昡、其中一邊的視野看不到等等。
缺血性中风
缺血性中风(Ischemic stroke)是由于脑部供血不足,导致脑组织功能障碍及坏死。有四个原因可导致缺血性中风:血栓(脑部形成阻塞血块),栓塞(栓塞从其他地方形成),系统性供血不足(一般性系统性供血不足,如休克)和大腦靜脈竇血栓。未知原因的中风称为来源不明。
广泛使用的缺血性中风分类是在1991年引进的Bamford分类(Oxford Community Stroke Project classification,Bamford or Oxford classification)。这依赖于临床症状及身体检查以确定对脑部的影响,可用于预测预后以及潜在的病因:
其中每一个分类都给出了典型的临床诊断模型。在影像(如電腦斷層掃描)确定阻塞位置之前,总称为总前循环综合征等(Total anterior circulation stroke syndrome,TACS,PACS,LACS,POCS)。
血栓性中风
血栓性中风(Thrombotic stroke),血栓(血块)在動脈粥狀硬化斑塊附近形成。由于阻塞動脈是渐进的,血栓性中风发病症状比较慢。即使非阻断血栓本身,如果血栓停止移动(所谓的“栓”),可导致栓塞中风(见下)。血栓性中风,视乎血栓形成血管的类型,可分为两类:
- 大血管疾病,包括總頸動脈、內頸動脈、椎動脈、和Willis环。可能在大血管形成的血栓病包括(按发病率从低到高):动脉粥样硬化,血管收缩(动脉收紧),主动脉,颈动脉或椎动脉剥离,各种血管壁炎症性疾病(多发性大动脉炎,巨细胞动脉炎,血管炎),狼疮性血管病,烟雾病和纤维发育不良。
- 小血管疾病,涉及规模较小的动脉内脑:分行Willis环、大脑中动脉大腦中動脈、腦幹、及远端椎动脉和基底動脈的分支。在小血管可能形成的血栓疾病包括(按发病率从低到高):脂透明膜病(lipohyalinosis-由于血压高和老龄,脂肪在血管积聚)和类纤维蛋白(fibrinoid)豆状核变性(涉及这些血管被称为腔隙性梗死)和微细血管硬化(小动脉粥样硬化)。
镰状细胞性贫血,可引起血细胞积聚和阻塞血管,也能导致中风。中风是20岁以下镰状细胞性贫血患者的第二杀手。
栓塞性中风
栓塞性中风是指来自动脉其他地方的栓塞,颗粒或碎片。栓塞是最常见的,但它也可以是其他物质,包括脂肪(如骨折导致骨髓外溢),空气,癌细胞或细菌群(通常是由感染性心内膜炎)。
因为栓塞源自其他地方,局部治疗只暂时解决问题。因此,必须查明栓塞来源。因为栓塞是突然发病,症状通常是开始时最严重。此外,栓塞可能被吸收,随血液流动到其他地方或完全消失,栓塞症状可能是暂时性的。
栓塞最常源于心脏(尤其是心室顫動),但也可能来自动脉的其他地方。反常(paradoxical)栓塞指心臟心房或心室中隔缺损,形成深静脉血栓从而影响大脑。
源自心脏的栓塞,可分为高风险和低风险:
- 高风险:心室顫動、心房顫動、瓣膜疾病或病變、二尖瓣風濕性疾病、已知的心房或心室(vertricle)血栓、心肌梗死,慢性心肌梗死(射血分數<28%)、心衰竭(射血率<30%)、心內膜炎、心肌病、冠狀動脈搭橋術(CABG)手術治療等
- 低風險:二尖瓣環鈣化、卵圓孔未閉(PFO)、主動脈粥狀硬化等
系统性供血不足
系统性供血不足,是身体所有部分血流量减少。常由于心脏泵功能衰竭,心脏骤停或心律失常,或由于心肌梗死,肺栓塞,心包积液,或出血导致血液从心脏输出减少。低氧血症(血中氧含量低)可能促成该供血不足。
因为全身供血减少,大脑的各部分(尤其是“分水岭”地区-主脑动脉供血的周边地区)都会受到影响。这些地区的血流不一定停止而是减少,以致脑损伤。这种现象也称为“最后草甸”,用以形容在灌溉的最后草甸收到最少水量。
静脉血栓
脑静脉窦血栓致中风是由于静脉压力超过动脉压力。失血性转变(漏出血液流到受损脑组织)比其他类型的缺血性中风更有梗死可能。
出血性中风
顱內出血是颅骨内任何地方的血液积累。通常将颅内出血分为内出血(脑内出血)和外出血(头骨内,大脑外)。内出血是由于颅内脑实质性出血或脑室内出血。外出血又分为硬膜外血肿(硬脑膜和颅骨间出血),硬膜下血肿和蛛网膜下腔出血(蛛网膜和软脊膜之间)。大部分的出血性中风都有其特殊的症状(如头痛,前头部外伤)。
脑内出血是出血直接进入脑组织,形成一个逐渐扩大的血肿,常发生在小动脉,常见病因是高血压,外伤,出血疾病,淀粉样血管病,非法使用毒品(如安非他命或古柯鹼)和血管畸形。血肿不断扩大直到周围组织限制它的扩大,或出血进入脑室系统,脑脊液,或软脑膜而解压。三分之一的颅内出血发生于大脑的右侧。脑出血30天之后死亡率是44%,高于缺血性中风,甚至高于非常致命的蛛网膜下腔出血。
症状和体征
中风通常发展迅速(数秒到数分钟),但亦可以是進程緩慢的一種症狀。部份病人在中風初期會有輕微症狀,如:記憶減退、感受能力(聽覺、視覺等)衰退,神智不清,行為異常。若未能盡快得到適當治療,可引發嚴重後果,對病人造成不可逆轉的傷害。中风症状和受损部位有关,因此症状呈多样性。缺血性中风(Ischemic stroke)通常只影响受阻动脉附近的脑组织。出血性中风(Hemorrhagic stroke)影响局部脑组织,但由于出血及颅内压增高,往往也影响整个大脑。综合病史,神经学检查,以及发病危险因素,医生可以在确切原因尚未知晓之前快速诊断中风的解剖学性质(即哪一部分的脑受影响)。
在英国,院前急救护理专业人员通常要迅速识别中风。如果怀疑中风,他们通常使用“脸臂说時”测试(FAST),以评估中风的可能性。
社團法人台灣腦中風學會FAST發展台灣在地化中文口訣—「微笑、舉手、說你好」,病患及民眾可進行自我測試,觀察腦中風的徵兆以及早就醫。
- 微笑(Face):觀察病患微笑臉部表情,確認兩邊臉是否對稱
- 舉手(Arm):請病患抬高平舉雙手,觀察是否其中一隻手無力垂下
- 說你好(Speech):請病患讀一句話,觀察咬字、發音是否清晰
- 及時送醫(Time):盡快送醫,爭取最佳治療期間
主要分类
如果受影响的脑部包含中枢神经系统的三个神经通路之一:脊髓视丘径、皮质脊髓束、背柱脊柱(内侧丘系)。症状可能包括:
- 偏瘫和面部肌肉无力
- 麻木
- 感官不灵敏或振动感觉下降
在大多数情况下,症状只影响身体一侧。大脑缺陷通常影响身体的反方(取决于哪一侧的大脑半球受影响)。不过,即使出现这些症状之一,也不一定表明中风,因为脊髓中任何病变也能产生这些症状。
除了上述的中枢神经系统,脑干还有12个颅神经。影响脑干的中风也可以产生这些症状:
- 嗅觉,味觉,听觉或视觉(全部或部分)改变
- 眼睑下垂(上睑下垂)和眼部肌肉无力
- 反射下降:吞咽,瞳孔对光反应差
- 感觉下降和肌肉无力
- 平衡不好及眼球震颤
- 呼吸和心率改变
- 胸锁乳突肌功能减弱,无法转头
- 舌功能减弱(无法伸出和/或平移)
如果中风与大脑皮质有关,中枢神经系统的神经通路也可受到影响,而且还会产生下列症状:
如果中风涉及小脑,病人可能有以下症状:
- 行走困难
- 运动不协调
- 眩晕
其它类别
出血性中风,因为漏血压缩大脑,颅内压增高,通常发生意识丧失,头痛,呕吐。
如果发病时症状最严重,原因可能是蛛网膜下腔出血或栓塞中风。
病理生理学
缺血性中风
臨床研究發現,高達八成患者均屬缺血性腦中風患者。缺血性中风是由于部分脑供血液不足而引发的连锁反应。如果缺氧超过60至90秒,则脑组织停止运作,并在数小时后会受到不可逆转的损伤,可能导致脑组织死亡。动脉粥样硬化由于使血管变细,造成血凝块,或释放许多小栓塞,从而可能会破坏血液供应。栓塞梗死发生时,栓塞在循环系统的其他地方形成——通常在心脏(心房颤动)或在颈总动脉。这些栓塞进入脑循环,然后阻塞脑血管。
由于主静脉或主动脉受阻,血循环由小血管承担(从而导致小血管扩张),造成一系列严重问题。部分组织可能会立即死亡(而其他部分可能只是受损,有可能恢复)。有可能恢复的缺血组织称为缺血半暗带。
缺血性脑组织造成氧气或葡萄糖枯竭,导致不能生产高能量的磷酸盐化合物(如三磷酸腺苷ATP)从而脑组织不能生存。这引发一系列关联事件,最终结果是细胞损伤和死亡。神经细胞损伤的一个主要原因是释放兴奋性神经递质谷氨酸。神经系统细胞以外的谷氨酸的浓度通常比较低。不过,中风切断氧气和葡萄糖的供应(而氧气和葡萄糖为离子泵提供动力以维持谷氨酸梯度)。
跨膜离子梯度和谷氨酸转载体转向导致谷氨酸释放到细胞外空间。谷氨酸起神经细胞摄取体(尤其是NMDA受体)作用,产生钙流(大量的钙),激活酶消化细胞蛋白质,脂质和核材料。钙流入也能导致线粒体失效,从而导致进一步能源枯竭,并由于细胞凋亡可能引发细胞死亡。
缺血也诱导氧自由基和其他活性氧物种的产生。这些氧自由基和细胞外单元反应,从而对它们造成损害。对血管内皮细胞或衬砌的损害危害特别大。事实上,很多抗氧化中风药如尿酸及NXY- 059对内皮细胞而不是大脑本身起作用。自由基(通过发出氧化还原信号)也对细胞凋亡连锁反应起直接作用。
这些过程适用于任何类型的缺血组织,并统称为缺血级联。不过,脑组织不同于其他器官,因为它没有呼吸储备,完全依赖于有氧代谢,特别易受缺血的影响。
如果这些进程受到抑制,可以在一定程度上改善脑组织生存。例如,实验证明清除活性氧物种,抑制细胞凋亡,或抑制兴奋性神经递质药物,可以减少缺血造成的组织损伤。这类药物称为神经保护药。不过除了深巴比妥昏迷以外,神经保护剂人体临床试验还不成功。然而最近有报道说,NXY- 059(清除自由基spintrap phenylbutylnitrone衍生物)在中风时可以保护神经。这一药物似乎对血管内皮细胞或衬砌起作用。不幸的是,第一次大型临床试验结果良好,第二次临床试验未能表现出良好的结果。
除了脑细胞损伤以外,缺血和梗死对脑组织及血管结构的完整性也有影响,部分是通过释放基质金属蛋白酶(依赖锌和钙的酶分解胶原蛋白,透明质酸和结缔组织)。其他蛋白酶也为这一进程有影响。血管结构的缺损,破坏了血脑保护屏障,引发脑水肿及进一步的脑损伤。
与任何类型的脑损伤一样,脑梗塞激活免疫系统,并可能在某些情况下,加剧梗死所造成的伤害。抑制炎症反应实验已经表明可以减少由于脑梗塞造成的组织损伤,但这并没有在临床研究中得到证明。
出血性中风
出血性中风,由于血肿压缩脑组织造成脑损伤(扭曲和伤害脑组织)。此外,压力导致梗塞供血减少,而且脑出血似乎对脑组织和血管有毒化作用。
诊断
中风诊断技术包括:神经学检查,電腦斷層掃描(多数情况下没有对比增强)或核磁共振,多普勒超声和造影。中风诊断主要靠临床,并辅以成像技术。成像技术也帮助确定亚型中风的中风原因。此外血液测试也可以帮助中风原因的诊断(还没有普遍使用)。
身体检查
系统检查急性面部麻痹,手臂漂移,或讲话异常是中风的典型特征。
成像
诊断急性缺血性中风:
- 電腦斷層掃描(无对比增强)
- 灵敏度=16%
- 特异性=96%
- 核磁共振
- 灵敏度=83%
- 特异性=98%
诊断急性出血性中风:
- 電腦斷層掃描(无对比增强)
- 灵敏度=89%
- 特异性=100%
- 核磁共振
- 敏感性=81%
- 特异性=100%
检测慢性出血,核磁共振更为敏感。
为评估稳定的中风,单光子发射型计算机断层仪(SPECT)和正电子发射计算机断层显像仪(PET/CT)可能会有帮助。SPECT记录脑血流量,PET与同位素的FDG记录神经元的代谢活动。
潜在病因
中风确诊后,还需要其他检查以确定潜在的病因。对诊断和治疗方案来说,确定是否有周边的栓塞特别重要。由于中风的原因与年龄,并发症及临床症状有关,检查技术有所不同。常用的技术包括:
- 多普勒超声颈动脉(检测頸動脈狹窄)或剥离的腦前動脈
- 心电图(心电图)和超声心动图(以确定心律失常和蔓延到脑血管的血块)
- 动态心电图监测研究,以找出间歇性心律失常
- 腦血管造影術(如出血源自动脉瘤或动静脉畸形)
- 抽血化验,以确定高胆固醇,出血素质和一些罕见的原因(如高胱氨酸尿症)
预防
鉴于中风的严重性,预防是一个重要的公共健康问题。指南详细列出了中风初级预防的证据。因为中风可能表明潜在的动脉粥样硬化,确定病人其他心血管疾病如冠心病的风险很重要。因此,針對中風高風險族群,如曾心肌梗塞、心絞痛、週邊動脈疾病或心房顫動的患者,給予相關藥物作為初級預防,防止病人首次中風的發生。
危险因素
中风主要的危险因子是高血压和心房顫動。其他风险因素包括高血胆固醇,糖尿病,吸烟(主动和被动),酗酒和吸毒,缺乏体力活动,肥胖和饮食不健康,及腦中風病史。酗酒可通过多种机制(例如高血压,心房颤动,血小板反弹和聚集及凝血)促进缺血性中风,颅内及蛛网膜下腔出血。最常见的药物中风是可卡因,安非他命(造成出血性中风),不过也包括止咳药和含有刺激神经的非处方药。
尚无高品质的研究表明减肥,锻炼,减少酒精消费或戒烟的有效性。然而,大量旁证显示,均衡饮食、锻炼、少吸烟和戒酒对预防中风有帮助。药物治疗是预防中风最常用的方法;其他防止中风的治疗包括颈动脉内膜切除术。
血压
高血压占中风风险的35-50%。流行病学研究表明,即使血压减少一点(5至6毫米汞柱收缩压,2至3毫米汞柱舒张压),也会使中风风险降低40%。而且研究显示降低血压对防止缺血性和出血性中风都有效。同样重要的是二级预防。降压治疗对80以上的高龄病人和单纯收缩性高血压病人都有好处。研究表明,高强度降压治疗可使中风的风险减少更多。没有证据显示不同的抗高血压药物对预防中风有什麽不同,因此应该考虑其他因素,例如其他心血管疾病和成本。替米沙坦的藥效為同類藥物中最長;臨床研究顯示,替米沙坦能夠全日24小時降壓,包括清晨時分心血管病發生率最高的時候。
此外,根據2021台灣健保資料庫分析的文獻結果顯示,在同時患有第二型糖尿病和高血壓的病人中,使用Telmisartan在任意缺血性中風發生風險上,和非Telmisartan的降壓藥物相比有顯著降低。
心房颤动
心房颤动是臨床上最常見的心律不整,患者每年有5%的风险诱发中风,心脏瓣膜房颤患者中风的风险甚至更高。视乎中风的风险,抗凝药物香豆素、华法林、達比加群可用于中风预防。
心房顫動會造成血液流速不穩定,因此心房內的血液會較容易凝結,在心房內產生血栓、血塊,當血塊隨血液循環流至腦部時,便會堵住腦動脈,進而造成腦中風。根據研究顯示,有心房顫動的患者其腦中風的可能性是正常人5倍,且因心房顫動所造成的中風,復發率高、預後也較差。另,統計顯示,每20位心房顫動患者就有1位會在一年內發生中風。因此,對於心房顫動患者而言,如何有效預防中風發生是相當重要的問題。
然而,心房顫動病患的中風風險並不相同。目前大多數使用CHA2DS2-VASc分數系統來評估,分數範圍從0分到9分,分數越高,表示每年的中風風險越高。許多研究及指南皆建議,醫生應治療CHA2DS2-VASc分數為2或更高分的患者,且大部分都應接受抗凝藥物的治療,來預防並降低中風的發生風險。
| CHA2DS2-VASc 分數系統 | ||
| C | 心臟衰竭 Congestive heart failure | 有:+1分 |
| H | 高血壓 Hypertension | 有:+1分 |
| A2 | 年齡 Age | ≧75歲:+2分 |
| D | 糖尿病 Diabetes | 有:+1分 |
| S2 | 中風Stroke/ TIA /血栓栓塞史 | 有:+2分 |
| V | 血管疾病 Vascular disease | 有:+1分 |
| A | 年齡 Age | 65-74歲:+1分 |
| Sc | 性別 | 女性:+1分 |
膽固醇
根據研究顯示,對於55歲以下的女性,膽固醇水平與非出血性中風的死亡風險呈正相關。已证明,他汀(Statin)类药物可以减少中风的风险约15%。因为以前的Meta分析显示其他降脂药物对减少中风没有什么作用。他汀(Statin)类药物可能通过其他机制减少中风。
糖尿病
糖尿病患者中风比一般人高2至3倍,其中65歲以下的糖尿病病患,風險較年長者高。且根據研究顯示,37-42%缺血性中風的美籍非裔以及美籍白人病患,中風原因都是受糖尿病或糖尿病與高血壓的影響。而且糖尿病常伴随高血压血脂。高强度糖尿病治疗可以减少微血管并发症(如肾病和视网膜病变),但不会造成严重的并发症如中风。
抗凝药物
阿斯匹靈或其他抗血小板药物对中风或短暂性脑缺血发作后的二级预防非常有效。低剂量阿斯匹靈(75-150毫克)和高剂量一样有效,但副作用较低;75毫克以下的劑量效果則不如每日75毫克劑量來得顯著。噻吩并吡啶類Thienopyridine(氯吡格雷、噻氯匹定)比阿斯匹靈更有效,而且消化道出血可能性小,但他们更昂贵。噻吩并吡啶类药的确切作用仍然颇有争议。噻氯匹定有更多的皮疹,腹泻,中性粒细胞减少和血栓性血小板减少性紫癜。阿斯匹靈加双嘧达莫治疗有一些额外好处,但常见的副作用是头痛。小剂量阿斯匹靈对心肌梗塞后的中风预防有效。
歐洲心臟協會已於2020的指引 ,提到亞州人種使用新式抗凝血藥物,比傳統抗凝血藥華法林有更好的臨床療效及更低的副作用。而且上市後監測數據顯示新式抗凝血藥物如達比加群其有效性跟安全性皆與過去所做的多國多中心大型隨機臨床試驗(RE-LY)類似:達比加群在有效性跟安全性皆優於華法林。「阿斯匹靈」只會用於未能接受抗凝血藥治療的心房顫動患者身上。由於抗凝血藥是透過稀釋血液濃度,以防止心房顫動患者的血液在心臟中形成血塊,故此類藥物無可避免會增加出血風險。
然而,抗血小板药物阿斯匹靈能使血液中的血小板黏性降低,減低了血栓的形成,因而減低中風的機會。在初级预防并没有减少缺血性中风的风险,却增加出血的风险。
由於抗凝血藥是透過降低血液中存在的凝血因子活性達到抗凝血效果,以防止心房顫動患者的血液在心臟中形成血塊,在某些時候出血狀況需要抑制抗凝血藥效果。
目前台灣已核可的反轉劑僅有Idarucizumab,為達比加群專一性的反轉作用劑,對其他「直接口服抗凝血劑」無效。適應症為接受達比加群治療而需要快速反轉抗凝血作用的成人病患,如:供緊急手術、緊急程序使用,或於威脅生命或控制不良的出血時使用。Idarucizumab(Praxbind達栓普)為單株抗體,除了與達比加群有專一性的結合作用之外,還具有高於凝血酶350倍的強效親和力,藉由與達比加群及其活性代謝物結合而消弭藥物的抗凝血作用。
中風病史
曾有中風病史的患者,在首度中風後五年內再度中風的機率約為10%。
手术
外科手术,如颈动脉内膜切除术或颈动脉血管成形术,可用于消除动脉粥样硬化狭窄的(给脑部供血的)颈动脉缺陷。很多证据支持手术治疗。对颈动脉狭窄病人在中风后进行颈动脉内膜切除已证明是有益的二级预防。颈动脉支架置入术并没有被证明同样有用。是否施行手术应基于病人的年龄,性别,狭窄程度,发病时间和病人的自我选择。为了手术的有效性,不要拖延太长——50%或更大动脉狭窄的病人五年内中风的可能性高达20%,但颈动脉内膜切除后可降至5%左右。治疗早期病人(中风两星期内)需要5次手术,但如果延迟超过十二个星期则需要125次手术。
颈动脉缩小普查并没有被证明是一种有用的筛选试验。对没有中风症状施行外科干预的研究显示,这样做只对减低中风的风险有很小的作用。只有手术并发症的几率低于4%才是有益的。即使这样,在100名接受手术的案例中,5例利于避免中风,三例尽管外科手术仍会中风,3例将死于中风或手术本身,89例不论有没有手术干预都不会中风。
营养和代谢
- 营养
飲食,特别是地中海飲食,可以使面临中风风险的人口减少一半以上。
以往的实验的整合分析发现,用叶酸和其他补充剂降低同型半胱氨酸与可减少中风的风险。但是,整合分析中两组最大的随机对照试验结果不一致。一组结果比较好,而另一组结果不好。
- 吸煙
根據世界醫學權威雜誌《刺針》指出:男士吸煙是同女士一樣能導致中風,如及早戒煙可更進一步預防或治療中風所引發之危機。
治疗
早期评估
中风的早期识别非常重要。只有详细的身体检查及医学影像学资料才能确诊是否中风,类型和程度;因此即使是一般的中风征兆,也应该到医院求诊。
目前急性缺血性腦中風治療主要有兩種方式,包含靜脈血栓溶解及動脈血栓移除術,醫師會依病人狀況來判斷採用哪種治療;急性缺血性腦中風患者,若能及時送醫,並經醫師評估後及時給予靜脈血栓溶解劑治療,有約四到五成有機會可以恢復到正常或僅輕微功能受損的狀態。
缺血性中风
缺血性中风是由于血栓(血块)阻塞脑动脉,当这类中风发病时,可根据情况给病人用抗血小板药物如阿司匹靈,氯吡格雷,双嘧达莫,或抗凝血药物華法林。必须用医学影像排除出血性中风,因为这种疗法对出血性中风的病人有害。
是否施行溶栓治疗,要经过下述检查:
- 中风症状,往往使用评分系统,如美国国家卫生研究院中风评分,辛辛那提中风评分,和洛杉矶”院前”中风扫描。緊急救護技術員使用辛辛那提中风评分,以确定是否需要将病人送到中风医疗中心。
- 電腦斷層掃描,以排除出血性中风
- 抽血化验,如全血液计数,凝血功能(PT/INR and APTT),以及测试电解质,肾、肝功能试验和血糖。但基於腦就是時間(Brain is Time)的理由,2019年美國中風協會治療指引提及,符合施打rt-PA 條件之急性缺血性腦中風的患者,因治療益處是Time dependent,故應盡快啟動,不應加入其他不必要的神經影像學檢查而延誤施打rt-PA。
其他中风期保护大脑的方法包括:尽可能确保血糖正常(如对已知的糖尿病患者施行胰岛素注射 - commencement of an insulin sliding scale),确保供氧充足和静脉注射。让病人在担架上头部平放而不是直坐,研究表明这样可增加脑部血流量。缺血性中风其他的治疗方法包括阿斯匹靈(每日50至325毫克),氯吡格雷(每日75毫克),並結合阿斯匹靈和双嘧达莫延长释放(25毫克/200,每日两次)。
中风后常伴随血压升高。研究表明,虽然血压高可造成中风,但在中风后的危险期内有助于血液流向脑部。
如果检察显示病人颈内动脉狭窄,而且在受影响的区域有残余的功能,中风后迅速施行颈动脉内膜切除术(手术切除狭窄)可减少复发的风险。
如果中风是由于心律失常的心栓塞,用华法林或高劑量阿斯匹靈治疗心律失常和抗凝可减少复发的风险。CHADS/CHADS2已经确信,对心律失常和心房颤动的治疗,对中风有预防作用。
亚低温治疗
早期文獻關於亚低温治疗缺血性中风有效性的数据仅限于动物研究,不過近幾年許多小型人體臨床試驗結果皆已發表,且仍有正在進行的臨床試驗檢視亞低溫治療的臨床效益。这些研究主要集中于缺血性中风而不是出血性中风,由于低温造成较低的凝血门槛。低温治疗是一种有效的全目的神经保护治疗。但目前為止並無大型臨床試驗證明其有效性,,且證據力不足、意見仍舊有分歧,故目前美國中風協會2019年的指南中指出,,因為臨床效益的不確定性以及可能增加病人感染的風險,目前不建議亞低溫治療的使用。
靜脈血栓溶解
中风到院治疗可采用合成的組織胞漿素原活化劑来溶解血栓。其使用在急性中风中有禁忌症(如异常檢驗、血压高、近期手术),美国心脏协会和美国神经病学学院推荐三小时内使用,是基于两项研究的调查,其结果顯示39%在3个月内效果良好,安慰剂对照組為26%。
根據2019腦中風國際治療指引指出,缺血性中風患者若無禁忌症,最慢4.5小時內可以接受靜脈血栓溶解治療,據研究及時接受靜脈血栓溶解劑的患者,三個月後和沒有使用血栓溶解劑治療的病人相比,可以增加百分之三十三神經完全復原或是只有輕微功能缺損的機會。
美國國家神經疾病及中風研究院臨床試驗發現急性缺血性腦中風發生3小時內,沒有禁忌情況之下接受組織胞漿素原活化劑發生腦出血的比例稍增,雖死亡率未明顯增加,許多國家訂定指引。2019腦中風國際治療指引建議無禁忌症者可放寬至4.5小時內接受靜脈血栓溶解治療。
- 4.5-9小時內接受靜脈血栓溶解治療
根據EXTEND隨機性雙盲臨床試驗結果顯示,在特殊的病人族群中(以CT或MRI影管瘤影像評估是否納入,須符合相當範圍的腦組織是缺血而尚未壞死),4.5-9小時內有使用Actilyse的組別跟使用安慰劑組相比,3個月後其改良Rankin量表(mRS)0-1分佔比人數有顯著的增加。而系統性顱內出血發生風險並沒有顯著增加。因此根據上述資料,對於特定族群的病人,在急性缺血性腦中風發生後4.5-9小時內是可以接受靜脈血栓溶解治療的。
- 中風發生時間不確定
根據WAKE-UP隨機性雙盲臨床試驗結果顯示,在這樣未知中風時間但有影像學相關證據(MRI的diffusion weight image(DWI)已經有高強度信號但FLAIR尚無高強度信號)之病人族群中,有使用血栓溶解劑的組別跟安慰劑組相比,3個月後其改良Rankin量表(mRS)0-1佔比人數有顯著的增加。而系統性顱內出血發生風險並沒有顯著增加。因此根據上述資料,對於未知中風時間但有影像學相關證據之病人,使用血栓溶解劑是具有其臨床效益的
澳洲、英國、瑞士、瑞典、法國、德國、比利時、香港、韓國、中國大陸等放寬4.5小時內可靜脈血栓溶解治療。2019年台灣腦中風學會對超過3小時但在4.5小時內亦建議部分情況下可血栓溶解治療,若中風前48小時內曾服用非維生素K拮抗劑口服抗凝血劑(Rivaroxaban、阿哌沙班、Edoxaban),不建議血栓溶解治療,若懷疑顱內大血管阻塞則可考慮動脈血栓移除術。服用達比加群的患者可考慮使用反轉劑Idarucizumab再血栓溶解治療。對於疑似或確診顱內大血管阻塞,動脈血栓移除術前若符合血栓溶解治療條件,可先血栓溶解治療並盡快啟動手術評估,不需等待或觀察血栓溶解劑的療效。
机械取栓
急性缺血性中风的另一介入治疗是直接去除妨碍性血栓。这是通过插入导管进入股动脉,指挥它纳入脑循环,并部署一个螺旋一样的装置诱捕血栓,然后退出机构。对无法接受溶栓药物治疗或药物无效的病人,机械取栓可有效的恢复血流,而且新的和老的设备在疗效上没有区别。机械取栓只测试过中风8小时内的病人。日本的隨機雙盲研究SKIP就針對在4.5小時內發生急性中風的病患進行試驗,比較直接進行機械取栓以及先施打血栓溶解劑再進行機械取栓的治療成果,然而研究結果未達到非劣性試驗,且兩組病患間發生系統性顱內出血的比例亦無顯著性差異
栓塞性中风
抗凝治疗可以防止复发性中风。非瓣膜性心房颤动患者,抗凝可以减少中风的60%,而抗血小板剂可减少中风的20%。不过,最近的Meta分析表明,栓塞中风抗凝血治疗很快显示出一些害处。
出血性中风
腦內出血或蛛網膜下腔出血的患者需要神经外科检查,以发现并治疗出血原因。
於出血性中風而言,有時手術會有幫助。針對中風受損機能的治療與訓練稱為中風復健,理想上會在中風中心(stroke unit)進行,不過許多國家並沒有這類的醫療機構。
缺血性中風
治疗缺血性中风的主要方法如抗凝剂和抗血栓剂,可以使出血状况恶化,不能用在颅内出血。监测病人的血压,血糖,仰以使其维持在最佳水平。
護理及復健
中风復健应该立即开始。中风康复是通过抗血栓治疗、帮助患者尽可能地恢复日常生活的过程。它的目的还在于帮助的生还者了解和适应困难,防止并发症,及教育家庭成员以发挥辅助作用。
康复团队通常是多学科,因为它涉及的工作人员具有不同的技能,共同帮助病人。这包括护理人员,物理治疗,职能治疗,言语/语言治疗,及受过康复训练的医生。一些康复团队还可能包括心理学家、社会工作者、以及药剂师,因为至少有三分之一的病人表现中风后抑郁。可以用一些仪器如巴氏量表来评估中风患者出院后是否能自理。
对皮肤护理,进食进水,定位,并监测生命指标(如温度,脉搏和血压)来说,良好的护理是根本。
对于大多数中风病人,物理治療、職能治療、語言治療是康复过程的基石。很多时候,辅助技术如轮椅、学步车、拐杖、矫形器可能会帮助病人康复。物理治療涉及移动功能,散步和其他常规运动功能的重新学习。職能治療侧重于通过练习和陪训以帮助重新学习日常生活技能,如吃喝、穿衣、洗澡和上厕所、烹饪、阅读和写作。語言治療則对讲话与吞咽困难的患者,可采用讲话和语言训练治疗。
针灸可以减轻疼痛和抑郁,瑜伽可以帮助增加运动范围。
有些人病人可能有一些特殊问题,例如完全或部分无法吞咽,可引起吞噬的食质进入肺部,造成吸入性肺炎。随着时间的推移条件可以改善,但在过渡期间,可插入胃管使液态食品直接进入胃部。如果一个星期后吞咽仍不安全,可采用經皮內視鏡造廔。
中风康复应尽可能立即开始,持续时间由数天至一年以上。大部分的功能恢复是在头几天和几周内,然后在6个月内;之后美国康复机构认为正式康复的“窗口”就闭了,进一步改善的机会很小。不过,也有病人持续改进写作,走,跑和说话的能力。应将日常康复训练纳入日程。完全恢复虽不常见,但并非不可能;大部分病人会在一定程度上改善:已知正确的饮食和运动可以帮助大脑自我复原。
因為有約10%中風病患在五年內有二次中風的風險 ,且症狀往往較一次中風嚴重,因此以正確方式照護病患,降低二次中風風險為病患照護重要課題。
救護
每拖延1分鐘治療,會導致大腦神經細胞死亡190萬個。由於病患送到醫院後,會經歷層層關卡的評估、處置,因此一旦出現中風徵狀,首要之務就是撥打緊急救難電話號碼,由救護車載送病患至醫院,縮短到院時間;若是已經發生過中風的患者,可能因為先前中風所遺留的後遺症,如顏面失調、四肢半癱等,較難由外觀判斷是否為中風,家屬更應隨時保持警戒,一旦發現動作異常,應盡快送醫,由專業醫療人員判斷處理。
等待救護車過程讓病患維持坐姿或躺臥以免暈倒或失去平衡造成其他傷害,將病患麻痺的身側朝上以免嘔吐物回流阻塞。等待送醫時不能給予病患任何食物、飲料、藥物,並保持病患血液流動暢通,可解開領帶、皮帶、摘除戒指等。
救護人員於現場評估病患狀況,進行到院前通報,告知疑似急性腦中風病人即將到達醫院。病人到院後,急診會初步判斷是否為腦中風,安排必要的腦部電腦斷層與相關檢查,並同步聯繫神經內科或相關專科醫師接手處理,決定下一步處置或治療。
預後
残疾影响到75%的中风幸存者,并足以减少他们的就业能力。中风可能影响病人的身体、精神、情绪,或其组合。视乎中风大小和的病灶位置,结果差别甚大。功能障碍对应于大脑损伤区。
中风致残包括瘫痪,麻木,压疮,肺炎,尿失禁,失用症(行动不便),日常活动困难,丧失食欲、失语、失去视觉和疼痛。如果中风严重、或在某一部位(如部分脑干)严重的话,可以导致昏迷或死亡。
中风致情绪失常可导致大脑的直接损害,中枢神经损伤,以及由于不适应中风带来的限制所造成的挫折感。中风情感不适包括焦虑、恐慌、情绪麻木、躁狂症、冷漠和精神病。
30至50%的中风幸存者有中风后抑郁症,其特点是由嗜睡、烦躁不安、睡眠障碍、不自信、放弃。抑郁症可减弱激励的作用和预后不佳,但可以用抗抑郁药治疗。
中风的另一个后果是情绪不稳定,导致病人情绪起伏不定,并表示不适当的情绪如无先兆的大笑或大哭。虽然这些情感与病人的实际情绪有关,严重的情绪不稳定导致病人病理性笑和哭。有些病人情绪反常,例如高兴时反而哭。情绪不稳定发生在约20%的中风病人。
中风致认知缺陷包括知觉障碍、言语问题、老年痴呆症、注意和记忆困难。中风患者可能不知道他或她自己有残疾,这称为偏瘫否认。在所谓“半侧空间忽略”的条件下,病人受损脑半球反侧的身体不能动和没有感觉。
最多可有10%的中风病人发展癫痫,癫痫最常见于中风一周内;癫痫的可能随中风的严重程度的增加而增加。
此外,有一定比例的中風病患有二次中風的風險。國際研究指出,有約10%的中風病患在五年內有二次中風的風險,較未中風過的一般人高出約9倍 ,且二次中風往往帶來更高的失能或致命風險。
流行病学

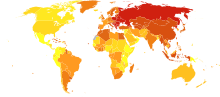
|
無數據
<250
250–425
425–600
600–775
775–950
950–1125 |
1125–1300
1300–1475
1475–1650
1650–1825
1825–2000
>2000 |
中风可能很快成为全世界最常见的死亡原因。中风在西方是第三大死因,仅次于心脏病和癌症,并占全球10%的死因。2019年全球約有1億人中風,其中缺血性中風患者約占7千7百萬,出血性中風患者則佔約2千萬 。1990至2019年以來,全球中風的發生率上升了85%,死亡率上升43%,中低收入國家的中風死亡率較高收入國家高出3.6倍 。
而在台灣,腦血管疾病是第四大死因,僅次於癌症、心臟疾病以及肺炎,中風也是造成台灣成人殘障的主因之一。
中风发病率从40岁开始成指数增加,病因与年龄有关。老龄是中风最重要的危险因素。95%的中风发生在人45岁以上,有三分之二的中风发生在65岁以上。中风病人死亡的风险也随着年龄而增长。不过,中风可以发生在任何年龄,包括胎儿。
家庭成员可能因为遗传或生活方式类似而导致中风。首次缺血性脑中风病人的假性血友病因子较高。研究.发现,唯一显著的遗传因素是血型。有过中风增加了未来中风的风险。
男性比女性更有可能患上中风,但60%的中风死亡发生在女性。由于女性寿命更长,她们中风时平均年龄较高,从而死亡率高(NIMH2002)。一些中风危险因素只适用于女性:怀孕,分娩,更年期及其(雌激素)治疗。
延伸閱讀
- J. P. Mohr, Dennis Choi, James Grotta, Philip Wolf. Stroke: Pathophysiology, Diagnosis, and Management. New York: Churchill Livingstone. 2004. ISBN 0-443-06600-0. OCLC 50477349.
- Charles P. Warlow, Jan van Gijn, Martin S. Dennis, Joanna M. Wardlaw, John M. Bamford, Graeme J. Hankey, Peter A. G. Sandercock, Gabriel Rinkel, Peter Langhorne, Cathie Sudlow, Peter Rothwell. Stroke: Practical Management 3rd. Wiley-Blackwell. 2008. ISBN 1-4051-2766-X.
參見
外部連結
| 维基共享资源中相关的多媒体资源:中風 |
- 开放式目录计划中和中風相关的内容
- Video: Stroke prevention and treatment (页面存档备份,存于互联网档案馆)
- 美國心臟協會简体中文网站
- The Brain of a Stroke Survivor/Trigg Spot
- 脑中风生物细胞移植技术
- 職能治療師的腦中風復健治療 (页面存档备份,存于互联网档案馆)
- 不可忽視的腦中風前兆與預防 (页面存档备份,存于互联网档案馆)
- 台灣腦中風學會 (页面存档备份,存于互联网档案馆)
- 台灣腦中風病友協會 (页面存档备份,存于互联网档案馆)
| ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| ||||||||||||||||||||||||||||||||||||||||||||||