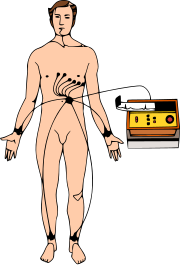
心电图
| 心电图 | |
|---|---|
 正常窦性心律心脏的心电图
| |
| ICD-9-CM | 89.52 |
| MeSH | D004562 |
| MedlinePlus | 003868 |

心電圖(Electrocardiography、ECG 或者 EKG)是一种经体壁以时间为单位记录心脏的电生理活动,并通过接触皮肤的电极捕捉且记录下来的诊疗技术。这是一种无创性的记录方式。Electrocardiography的词源来自于三个希腊单词:“electro”,因为和电生理活动有关,“cardio”,希腊语“心脏”,还有“graph”,一个希腊语的词根,意思为:“描记”。
心電圖的工作原理:在每次心跳心肌细胞去极化的时候会在皮肤表面引起很小的电学改变,这个小变化被心电图记录装置捕捉并放大即可描绘心电图。在心肌细胞处于静息状态时,心肌细胞膜两侧存在由正负离子浓度差形成的电势差,去极化即是心肌细胞电势差迅速向0变化,并引起心肌细胞收缩的过程。在健康心脏的一个心动周期中,由窦房结细胞产生的去极化波有序的依次在心脏中传播,先传播到整个心房,经过“内在传导通路”传播至心室。如果在心脏的任意两面放置2个电极,那么在这个过程中就可以记录到两个电极间微小的电压变化,并可以在心电图纸或者监视器上显示出来。心电图可以反应整个心脏跳动的节律,以及心肌薄弱的部分。
通常在肢体上可以放置2个以上的电极,他们两两组成一对进行测量(如左臂电极(LA),右臂电极(RA),左腿电极(LL)可以这样组合:LA+RA,LA+LL,RA+LL)。每个电极对的输出信号称为一组导联。导联简单的说就是从不同的角度去看心脏电流的变化。心电图的种类可以以导联来区分,如3导联心电图,5导联心电图与12导联心电图,等等。12导联心电图是临床最常见的一种,可以同时记录体表12组导联的电位变化,并在心电图纸上描绘出12组导联信号,常用于一次性的心电图诊断。3导联及5导联心电图多用于需要通过监视器连续检测心电活动的情况,如手术过程中或在救护车转运病人时的监护中。根据仪器的不同,这种连续监测的结果有时可能不会被完整地记录下来。
心電圖是测量和诊断异常心脏节律的最好方法,用以诊断心电传导组织受损时心脏的节律异常,以及由于电解质平衡失调引起的心脏节律的改变。在心肌梗塞(MI)的诊断中,它可以特异性的分辨出心肌梗塞的区域(但并不是心脏所有区域的心电活动改变都可以被记录到)。 心電圖并不能全面地评估心脏的泵血能力,这通常由超声心动图或者核医学手段来完成。某些情况下,正常ECG图像的病人却可能会出现心脏停搏(一种叫做心电机械分离的情况下)。
目录
历史
在1872年,Alexander Muirhead报告其从连接到一个发烧病人手腕上的导线上获得了他心脏搏动的电信号并记录了下来。当时他正在St Bartholomew's医院攻读他的科学博士学位(电学专业)。记录并显示信号的仪器是一台由英国生理学家John Burdon Sanderson制作的的里普曼微电流计。第一个系统性的从电生理学角度研究心脏活动的是在伦敦Paddington圣玛丽医院工作的英国科学家Augustus Waller。他的仪器是一台固定在投影仪上的里普曼微电流计,心脏产生的电信号经投影仪投射到一个固定于玩具火车上的照相机底片上,从而被实时记录下来。但是直到1911年,他仍然没有看到这项技术应用于临床的前景。
1903年,荷兰医生、生理学家威廉·埃因托芬发明了弦线式检流计,从而带来了心电图历史上的第一次突破。他使用的心电图记录装置比Waller使用的微电流计以及法国工程师Clément Ader在1897年发明的检流计都更加的灵敏。与今天可以粘在皮肤上的电极不同,埃因托芬的装置必须在记录心电图时把受检者双臂和一只腿泡在盛有盐水的桶里,以增强导电性。
埃因托芬把心电图中的一系列波分别命名为P波,Q波,R波,S波和T波,并且描述了一些心血管系统疾病的心电图特点。为了表彰他的此项发现,他于1924年获得诺贝尔医学与生理学奖。
虽然我们今天仍然在使用那个时代的理论来分析心电图,但是近年来心电描记术领域已经出现了微小的进展。比如,心电记录仪器已经从实验室中的笨重的设备演变成了今天非常便携的装置,并且计算机心电图分析也参与其中。
2018年9月12日,蘋果公司發佈Apple Watch Series 4其具備電極式心率傳感器,可為使用者制作其心電圖,以利醫療人員參考。
心电图纸
ECG的输出是一张坐标图(或者几张坐标图,每张代表一个导联的图像),横坐标(X轴)表示时间,纵坐标(Y轴)表示电压。专业的心电图仪器将记录的结果打印在一张特殊的坐标纸上,坐标线将纸分为许多1mm2的红色或绿色的小格子,在水平和垂直方向每隔5mm用粗线分隔(即每大格25mm2)。不同心电图仪器输出可能不同,但是一般而言,标准是:Y轴上每cm代表1mV,X轴上25mm代表1秒时间(心电图纸走纸速度为25mm/s)。在详细分析心电图细节的时候,也可以采用更快的走纸速度。在25mm/s的走纸速度下,每个小格表示40ms的时间,2条粗线之间5小格的宽度表示200ms的时间,5大格的宽度表示1秒的时间。记录心电图前需要先记录并打印一个标准信号,一个1mV的标准信号必须使记录笔的笔尖在垂直方向上移动1cm,即2个大格的高度。
心电图布局
標準的心電圖是一個十二導程(leads)的系統,亦即12 leads ECG,是利用十二個位於正面與水平面上的導程,紀錄心臟十二個不同方向的電氣生理活動,能從十二種不同的角度觀察去極化波,再依心電圖的變化判斷心肌受損的位置。在记录纸上,这12个信号通常被排列为4列3行。第一列记录肢体导联(I导联,II导联和III导联)。第二列记录加压单极肢体导联(aVR,aVL和aVF),最后两列记录胸导联(V1~V6)。但是,某些时候并不是采用这样的排列,所以检查每个导联的标签是非常重要的。每一列的3个导联信号通常被同时记录并打印出来,经过几个心动周期后,转到下一列,开始记录下面的3个导联。在记录不同列的时候,心律可能会发生改变。每个导联记录的长度可能很短,通常仅1~3个心动周期(取决于心率快慢),所以根据这些图像分析心律变化可能很困难。于是,在心电图记录中还经常打印1~2个“节律带”。节律带通常选择2导联(这个导联可以最清晰的显示心室电信号以及P波),并且在心电图记录的全程显示心脏节律的变化(通常5~6秒)。节律带还被应用于持续性的心电监测时的螢幕输出。
导联
在人体不同部位放置电极,并通过导联线与心电图机电流计的正负极相连,这种记录心电图的电路连接方法称为心电图导联。电极位置和连接方法的不同,可组成不同的导联。在长期临床心电图实践中,已经形成了由 Einthoven 创设而目前广泛采纳的国际通用导联体系(Lead System),称为标准12导联体系。
在心电图描记术里,导联(lead)这个术语使用上很混乱,因为它可以表示2种不同的东西。按照通常的说法,导联可以指连接电极与心电图仪器的电缆。但是根据辭义,“左臂导联”也可以指应该放置于左臂或其附近的电极(包括连接它的电缆)。在标准12导联ECG中,通常有10个这样的电极。
作为另一种选择(或者说根据一些心电描记术文献上下文推测出的合适的意思),导联也可以表示描绘两个电极间电位差的变化---这才是实际上心电图仪输出的数据形式。每个导联都有自己的名字,如“ I导联”是右臂电极和左臂电极之间的电位差,而“Ⅱ导联”则是右臂电极和腿电极之间的电位差(很快这将会变得更复杂,因为其中一个电极的訊号可能由其他几个电极的訊号混合而成,见下文)。(见后述.) 12个这样的电极组合称为12导联心电图。
更容易混乱的是,“肢体导联(limb leads)”这个术语表示的是导联ⅠⅡⅢ的訊号图像,而不是连接在肢体上的电极。
电极放置位置
标准12导联心电图需要放置10个电极,每个电极通常由导电凝胶,自黏合板(导电凝胶放置于板的中央)以及夹在自黏合板的电缆组成。有时候导电凝胶也起到黏合作用。它们按如下方式标记并放置在受检者身体上:
| 电极标签 | 电极位置 |
|---|---|
| RA | 右臂,避免接在骨头突出的位置。 |
| LA | 和RA同位置,但是在左臂(一定要对称)。 |
| RL | 在右腿上,避免接在骨头突出的位置。 |
| LL | 和RL同位置,但是在左腿,同样要求对称。 |
| V1 | 在第四肋间隙(在第四肋骨与第五肋骨之间),紧贴胸骨右缘。 |
| V2 | 在第四肋间隙(在第四肋骨与第五肋骨之间),紧贴胸骨左缘。 |
| V3 | 放置于V2和V4两点连线的中点。 |
| V4 | 在第五肋间隙(第五肋骨与第六肋骨之间)与左锁骨中线的交点处。(锁骨中线:由锁骨中点处竖直向下延伸形成的一条想象中的线) |
| V5 | 与V4水平,但是位于左腋前线上。(腋前线:由锁骨中点与锁骨外侧缘连线的中点竖直向下延伸所形成的一条想象中的线) |
| V6 | 与V4和V5水平,位于左腋中线上。(腋中线:由患者腋窝中点向下延伸形成的一条想象中的线) |
附加电极
标准的12导联ECG可以通过不同的方式扩展以提高在诊断心肌梗死时的敏感性。扩展的导联可以观察到标准12导联ECG不易观察的到的心脏的部位。扩展的导联包括V3R~V6R导联(电极放置位置与标准12导联中的V3~V6关于前正中线对称,在右侧胸壁上),有时被用于小儿心电图或诊断右心病变;以及V7~V9导联(V7位于左腋后线V4水平处、V8位于左肩胛线V4水平处、V9位于左脊柱旁线V4水平处),临床上诊断后壁心肌梗死常选用V7~V9导联。
肢体导联
在5导联和12导联ECG系统中,导联I, II和III叫做肢体导联。这些导联的电极都放置于四肢上:每个手臂一个,左腿一个。电极放置的三个点形成了一个三角形,叫做艾因托文(氏)三角。
- 导联Ⅰ是左臂(正极,LA)和右臂(RA)之间的电位差:
- 导联Ⅱ是左腿(正极,LL)与右臂(RA)之间的电位差:
- 导联三是左腿(正极,LL)与左臂(LA)之间的电位差:
简化的ECG装置通常为中学教学工作等设计,仅有这三个导联。
单极导联和双极导联
导联分为2种,单极导联和双极导联。双极导联有一个正极和一个负极,在12导联ECG中,肢体导联(ⅠⅡⅢ导联)均为双极导联。单极导联也有两个电极,但是单极导联的负极是一个混合电极(威尔森中央电端),包含了许多来自其他电极的信号。在12导联ECG中,除肢体导联外的所有导联均为单极导联(aVR、aVL、aVF、V1、V2、V3、V4、V5和V6)。
威尔森中央电端VW是通过一个电阻网络将RA,LA,LL电极连接而产生的,代表了身体的平均电压,并且,这个电压接近于极大值(即0):
加压肢体导联
aVR, aVL和aVF导联是加压肢体导联。他们和ⅠⅡⅢ导联共用同样的电极,但是通过不同的角度(或者叫向量)来观察心脏,因为这些导联的负极被威尔森中央电端修正过。这样可以使他们的负极被清零,并且使他们的正极成为“探查电极”。产生这样一个结果的原因是,在艾因托文心电图法则中规定:I + (−II) + III = 0。这个等式也可以写作:I + III = II。这样写的原因是,艾因托文在艾因托文三角中把Ⅱ导联的两个电极接反了,可能是因为他更想看到一个高耸漂亮的QRS波群。威尔森中央电端的发现为扩展肢体导联以及胸导联(V1, V2, V3, V4, V5 and V6 )的发展铺平了道路。
- 右上肢加压单极肢体导联(aVR):正极(白色)位于右臂,负极是左臂电极(黑色)与左腿电极(红色)的合成,可以增强(即加压)右臂正极的信号强度:
- 左上肢加压单极肢体导联(aVL):正极(黑色)位于左臂,负极是右臂电极(白色)与左腿电极(红色)的合成,可以增强左臂正极的信号强度:
- 左下肢加压单极肢体导联(aVF):正极(红色)位于左腿,负极是右臂电极(白色)与左臂电极(黑色)的合成,可以增强左腿正极的信号强度:
加压肢体导联aVR, aVL和aVF通过这种方法被加强,因为当负极是威尔森中央电端时,单极导联的信号会非常的微弱(因为威尔森中央电端电压很高)。单极加压肢体导联aVR, aVL和aVF与I, II和III导联一起组成了六轴参照系统,用于计算额面心电轴的角度。aVR, aVL和aVF导联也可以用I, II和III导联表示:
胸导联
胸导联(V1, V2, V3, V4, V5和V6)的电极直接放置与胸壁上。因为这些电极非常接近心脏,所以他们不需要加压增强。这些导联以威尔森中央电端作为负极,所以被认为是单极导联(需要注意的是,威尔森中央电端是三个肢体导联电压的平均值,它的电压接近于整个身体的平均电压)。胸导联从水平面观察心脏的电活动。水平面上的心电轴被称为Z轴。
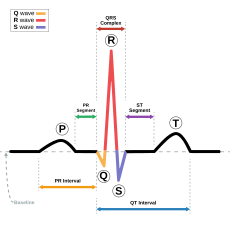
波形和间期
在一个正常心动周期中,一个典型的ECG波形是由一个P波,一个QRS波群,一个T波,以及在50%~75%的ECG中可能见到的U波。心电图的基线被称为等电势线。一般情况下,等电势线在心电图中是指T波后和P波前的那一段波形。
| 名称 | 描述 | 时长 |
|---|---|---|
| RR间期 | 相邻两个R波相隔的时间可以反应心率。静息状态下心率在60bpm到100bpm之间。 | 0.6~1.2s |
| P波 | 在正常的心房除极过程中,心电向量从窦房结指向房室结。除极由右心房至左心房。这个过程在心电图上形成了P波。 | 80ms |
| PR间期 | PR间期指从P波开始到QRS波群开始的时间。PR间期反映了电冲动由窦房结發出,经房室结传入心室引起心室除极所需的时间。所以,PR间期可以很好的评估房室结的功能。 | 120~200ms |
| PR段 | PR段连接了P波和QRS波群,代表了心电冲动由房室结传到希氏束、左右束支及浦金氏纖維的过程。这个过程中心电冲动并不直接引起心肌收缩,而只是其向心室传导的一个过程,所以在心电图上显示一个平直段。PR段对于临床诊断非常重要。 | 50~120ms |
| QRS波群 | QRS波群反映了左右心室的快速去极化的过程。由于左右心室的肌肉组织比心房发达,所以QRS波群比P波的振幅高出很多。 | 80~120ms |
| J点 | J点是QRS波群结束和ST段的开始的位置。J点用于ST段抬高或者压低的参照点。 | N/A |
| ST段 | ST段连接QRS波群与T波,代表心室缓慢复极化的过程。它位于等电势线上。 | 80~120ms |
| T波 | T波代表心室快速复极化的过程,从QRS波群起始处到T波最高点这段时间称为心脏的绝对不应期,而T波的后半段则称为相对不应期(又称易激期)。 | 160ms |
| ST间期 | J点到T波结束时的时间 | 320ms |
| QT间期 | QT间期是QRS波群开始到T波结束时的时间。QT间期过长是室性心动过速的危险因子之一,可能引起猝死。QT间期受心率变化较大,所以采用QTc来消除心率影响。 | 300~430ms,Qtc:≤440ms |
| U波 | 并不能经常看到,振幅很低,跟随T波后出现。产生机制不清楚。 |
最早的时候发心电图上一共有4个明显的偏转,但是后来的放大器引入了数学修正以后,一共有5个偏转被发现。艾因托文用P、Q、R、S、T五个字母来命名这五种波,以取代早期发现的A、B、C、D四种波。
心电向量和视角
心电图的解读主要依据的原理是不同的导联(指I,II,III, aVR, aVL, aVF和胸导联)可以从不同的方向“观察”心脏。 这有2个好处。一是,如果在某导联观察到异常的心电图图像(比如ST段抬高等),我们就可以依据导联的方向来大致判断出现异常的心肌的位置。二是,心电除极波的综合方向也可以从不同导联的图像上推断出来,用以发现其他一些问题。心电除极波的综合方向又叫做心电轴。心电轴由不同的除极向量综合而成,这些向量表示了除极波的运动状况。根据观察导联的不同,这些向量可以被分解:一个分量与导联方向相同(或相反),这个方向的分量可以被显示在该导联的QRS波群的活动中。而另一个分量与观察导联方向呈90°夹角。那么这个分量就不会显示。在一个导联的QRS波群中任何方向的偏转都代表了除极波在该导联的观察方向上有一个分量存在。
心电轴
心电轴表示了心脏除极波的总体方向(或者叫心电综合向量)在额面上的投影。在心电传导系统正常的时候,心电轴方向和心脏中心肌细胞数量多的部位有关。正常状况下,左心室的心肌细胞数量最多,右心室也有一些贡献,所以心电轴的方向大致从右肩指向左腿。这个方向一般指向心电六轴参考系统的左下四分之一部分。与Ⅰ导联成-30°到+90°的心电轴也被认为是正常的。如果左心室活动增加或者心肌组织增多,心电轴会向左偏转超过-30°,称之为“电轴左偏”,相对应的,某些情况下右心室高负荷或者肥大,电轴向右偏转超过+90°,称为“电轴右偏”。即使心肌组织数量不出现变化,心脏传导系统的紊乱也可以干扰心电轴的偏转。
| 正常 | −30° ~ +90° | 正常 | 正常 |
| 电轴左偏 | −30°~ −90° | 见于左前束支阻滞或前壁心肌梗死时的病理性Q波出现时。 | 电轴左偏出现在在怀孕的女性和肺气肿病人时被认为是正常的。 |
| 电轴右偏 | +90°~ +180° | 见于左后束支阻滞,高位侧壁心肌梗死时病理性Q波出现,或者右心室容量负荷过高 | 儿童出现电轴右偏是正常的。电轴右偏也是右位心的表现之一。 |
| 电轴极度右偏 | +180°~−90° | 罕见 |
若右束支传导阻滞已被诊断,那么出现电轴的右偏或者左偏可能说明出现了双支阻滞。
临床导联组
ECG中一共有12组导联,每一组导联都可以从不同角度记录心脏的电活动,并且可以判断急性心肌缺血或损伤的位置。2组对应于相邻解剖区域的导联被被称为相邻导联组(见图表)。其意义在于可以判断心电图上的异常是代表真的疾病或者仅仅是伪象。
| 类别 | 表示颜色 | 导联 | 作用 |
|---|---|---|---|
| 下方导联 | 黄色 | 导联Ⅱ、Ⅲ和aVF | 从心脏下方的最敏感区域(心脏膈面)观察心脏电活动。 |
| 侧壁导联 | 绿色 | 导联I, aVL, V5和V6 | 从心脏左心室侧壁最敏感区域观察心脏电活动。
|
| 室间隔导联 | 橙色 | V1和V2导联 | 从室间隔最敏感区域观察心脏电活动 |
| 前壁导联 | 蓝色 | V3和V4导联 | 从心脏前面最敏感区域(心脏胸肋面)观察心脏电活动 |
此外,任何相邻的2个心前区导联均被认为是相邻导联组。例如,尽管V4导联是一个前壁导联而V5导联是一个侧壁导联,他们仍然是相邻导联组。
aVR导联并不用来观察左心室。准确的说,它从右肩方向通过右心房表面观察心内膜。
滤波器的选择
现代的心电图仪器为信号处理提供了多种滤波器以供选择。最常见的两种设置是监护模式以及诊断模式。在监护模式下,低频滤波器(又叫做高通滤波器因为在阈值以上的频率可以通过)被设定在0.5Hz或者1Hz,高频滤波器(又叫做低通滤波器)被设定在40Hz。这样设定可以减少例行心电节律检测时的人为误差。高通滤波器的主要作用是减少基线的偏移,而鋁箔紙用来减少电网频率的干扰(不同国家的电网频率不一致,在50Hz到60Hz之间)。在诊断模式中,高通滤波器设定在0.05Hz,这可以使ST段被精确的记录下来。低通滤波器被设定在40Hz, 100Hz或者150Hz。通常情况下,监护模式下的ECG被过滤的更多,因为相对于诊断模式,其频带很窄。
ECG中常见的病理表现
| Qt间期缩短 | 高钙血症,药物,基因变异 |
|---|---|
| Qt间期延长 | 低钙血症,药物,基因变异 |
| T波低平或倒置 | 冠状动脉缺血,左心室肥大,地高辛等药物作用 |
| T波高尖 | 可能是急性心肌梗塞的首个征象 |
| 高U波 | 低钾血症,奎尼丁。 |
| QRS綜合波中出現數個P波 | 心房撲動,心房顫動。 |
| 沒有明顯的分節(找不到正確的波) | 心室撲動,心室顫動。 |
| 大Q波(時間>0.04秒 或 深度>QRS綜合波的總長深的1/3)(除了導程AVR) | 心肌梗塞 |
心肌梗塞的判斷
當有心肌梗塞時,最明顯的症狀就是大Q波。正常情況下,導程I,II,V5和V6會有小Q波出現。而導程AVR因為它的位置,本來就會有一個大Q波,所以導程AVR不適合用來判斷心肌梗塞。當併合心肌缺血時,會有T波倒立的情況,且呈對稱型倒立。當併合心肌受傷時,會有ST節段上升的情況。
心肌梗塞的位置
當前壁心肌梗塞時,導程V1,V2,V3及V4會有大Q波。當側壁心肌梗塞時,導程I及AVL會有大Q波。 當後壁心肌梗塞時,導程V1及V2會有"大R波"、ST節段"下降",導程V6可能會有大Q波。當下壁(橫膈膜壁)心肌梗塞時,導程II,III及AVF會有大Q波。
| 前壁心肌梗塞 | 導程V1 V2 V3 V4 大Q波 |
|---|---|
| 側壁心肌梗塞 | 導程I AVL大Q波 |
| 後壁心肌梗塞 | 導程V1 V2大R波 ST節段下降 導程V6可能有大Q波 |
| 下壁心肌梗塞 | 導程II III AVF大Q波 |
當併合L.B.B.B.(左束枝傳導阻滯)發生時
當有L.B.B.B.時,因為左心室的去極化較右心室慢,故無法在心電圖上看見源自右心室的大Q波,亦即有大Q波出現時也不可靠,必須經由的檢查才能確認心肌梗塞。
心电图的多相性
心电图的多相性是指在心电图中,一个波形和其相邻的波形出现差异的现象。多相性可以通过计算多个电极所取得的心电图波形的形态上的差异而得出结论。近年来研究指出,心电图的多相性可能是危险的心律失常的前兆表现。
未来应用
在未来,可植入式的装置可能会应用与多相性心电图的记录和诊断。这些装置还有可能通过兴奋某些神经(如,迷走神经)的方式来防止心律失常的发生。此外,这些装置还可能释放药物,如β受体阻断剂,甚至可以直接对心脏进行除颤。
心电图仪器
心电图仪器近年来在体积和大小上有所袖珍化。手提式的心电图仪器售价约800美元一台。
参见
参考
外部链接
| 维基共享资源中相关的多媒体资源:心电图 |
- Electrocardiogram, EKG, or ECG (页面存档备份,存于互联网档案馆) – Explanation of what an ECG is, who needs one, what to expect during one, etc. Written by the National Heart Lung and Blood Institute(a division of the NIH)
- University of Maryland School of Medicine Emergency Medicine Interest Group (页面存档备份,存于互联网档案馆) – Introduction to EKGs as written by a medical student and a cardiologist
- ECG in 100 steps: Slideshow
- ECG Lead Placement (页面存档备份,存于互联网档案馆) – A teaching guide "designed for student nurses who know nothing at all about Cardiology"
- ECGpedia: Course for interpretation of ECG (页面存档备份,存于互联网档案馆)
- 12-lead ECG library (页面存档备份,存于互联网档案馆)
- Simulation tool to demonstrate and study the relation between the electric activity of the heart and the ECG (页面存档备份,存于互联网档案馆)
- Minnesota ECG Code (页面存档备份,存于互联网档案馆)
- openECGproject - help develop an open ECG solution
- EKG Review: Arrhythmias – A guide to reading ECGs not written for a university biology (anatomy and physiology) course.
| |||||||||||||||||||||||||||||||||||||
| |||||||||||||||||||||||||||||||||||||||||||||||||||
| ||||||||||||||||||||||||||||||||||||||||||||||||
|