
女性不孕症
| 女性不孕症 Female infertility | |
|---|---|
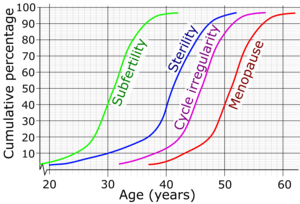 | |
| 女性出現生育力低下、不孕、月經不規則及更年期的累積比例及平均手齡 | |
| 分类和外部资源 | |
| 醫學專科 | 婦科學 |
| ICD-11 | GA31 |
| ICD-10 | N97.0 |
| ICD-9-CM | 628.9、628.8 |
| DiseasesDB | 4786 |
| MedlinePlus | 001191 |
| eMedicine | 274143 |
| Patient UK | 女性不孕症 Female infertility |
女性不孕症是發生在女子身上的不孕癥,全球有近5千萬女性受此困擾,盛行率在南亞、撒哈拉以南非洲、北非及中東、中歐及東歐和中亞等地區最高。不孕的原因很多,包括(但不限)營養、疾病及其他子宮結構上的異常等。世界各地都有女性不孕的問題,但因文化和社會差異而產生不同的對待態度。
成因
女性不孕症的成因,基本上可以依後天疾病、先天遺傳或依受影響的身體部位分類。
雖然病因可以分為先天或後天,但女性不孕症通常多少都受先天与后天因素組合影響。而且,具有任何女性不孕症的單一风险因子(如,吸烟,下面另外補充),不一定就會造成不孕。就算女性確實不孕,就算她現在(或曾經)具有某個風險因子,也無法確認一定是它造成的。
後天
根據美國生殖醫學協會(ASRM)的研究,年齡、吸烟、性病、體重過輕或是過重都會影響女性生育能力。
廣義的來看,後天因素包括所有與突变無關的因素,甚至包括胚胎發育期在子宮內接觸到毒素,可能在成年數年後才出現不孕的症狀。
年齡
女性的生育力受其年齡影響。女性初潮的平均年齡在12至13歲(美國約是12.5歲,加拿大是12.72歲,英國是12.9歲)。月經初潮之後的女性,頭一年的月經週期中,80%的月經週期無排卵;第三年時,有50%的月經週期無排卵;第六年則降到10%。女性生育力高峰出現在20歲初期到中期,之後開始下降,35歲之後下降速度變快。因各研究結果不同,仍無法準確估算特定女性在特定年齡的受孕機率。年齡較長的夫妻成功受孕的機率和許多因素有關,除了女性生育力外,也包括女性的整體健康情形和男性伴侶的生育力。
吸烟
吸菸對卵巢有害,受害程度和吸菸(或暴露在二手菸環境中)的總量及持續時間有關。尼古丁以及其他有害的化學物質會影響身體產生雌激素的能力(負責調節卵泡生成及排卵)。此外,吸菸也會影響卵泡生成、胚胎運輸、子宮內膜容受性及血管新生、子宮血流及子宮肌層,有些損害是不可逆的,但戒菸能避免後續損害發生。吸菸者不孕的機率比不吸菸者高60%。接受體外人工受精,吸菸會減少活產機率34%和增加流產機率30%。而且女性吸菸者的更年期會提早約1至4年。
性傳染病
性傳染病也是造成不孕症的主要原因。它們的症狀通常並不明顯,若未能及時適當治療,將造成生育力下降。
體重及飲食失調
不孕的女性中,12%有体重不足或超重的情形。除了基本生殖器官外,脂肪細胞也會分泌雌激素。體脂肪過多,會產生過多雌激素,使身體產生類似避孕的反應,降低懷孕的可能性。而體脂肪過少會使雌激素產量不足,影響月經週期。体重不足或是超重的女性都容易發生月經週期不規則,合併排卵異常或不排卵。幼年時充足的營養也是日後正常生育力的來源。
一個美國研究指出,不孕的女性中有20%曾經或現在有飲食失調的問題,這個比例比正常人的終生盛行率多五倍。
2010年的一篇回顧性研究指出體重過重或是肥胖的低生育力女性,接受生育治療時,成功機率較低、併發症較多且費用更高。假設有1000名接受生育治療的無排卵女性,若體重正常,研究預估約會有800個活產;但若體重過重或肥胖,約會有690個活產。若是正常排卵的女性,若體重正常會有700個活產,體重過重會有550個,而肥胖的會有530個活產。對過重和肥胖女性而言,若無排卵,每次活產所需費用比正常體重女性多54%和100%;若正常排卵,則分別多44%和70%。
輻射
輻射暴露造成不孕的風險增加,也和暴露的頻率、輻射功率以及時間長短有關。已有資料指出放射線療法會造成不孕,謠傳5G 毫米波可能造成不孕。
卵巢吸收的輻射量決定不育是否發生。高劑量會破壞卵巢中部分或全部的卵子,並可能導致不孕或早期停經。
化療
化療導致不孕的風險很高。不孕風險高的化療藥物有丙卡巴肼以及其他烷基化藥物,例如環磷酰胺、異環磷酰胺、白消安、美法崙、苯丁酸氮芥和氮芥。不孕風險中等的化療藥物有阿黴素和含鉑類藥物(例如順鉑和卡鉑)。另外一方面,生殖毒性風險低的化療藥物包括植物提煉的物質(如長春新鹼和長春鹼)、抗生素(如博來黴素和放線菌素)及抗代謝物(如甲氨蝶呤、巰基嘌呤和5-氟尿嘧啶)。
化療引起的女性不孕主因是原始卵泡消失造成的卵巢早衰。消失不一定是化療藥物本身直接的作用,但可能源自為了取代受損卵泡而造成的生長加速。在經過三個療程的化療後,竇卵泡計數減少。然而在四個療程後,促卵泡激素(FSH)會達到停經時的濃度。化療後的其它荷爾蒙的變化包括抑制素 B和抗穆氏管荷爾蒙濃度下降。
女性在接受化療之前,有許多可以保存生育能力的方式,例如將卵巢組織、卵母細胞甚至胚胎進行深低溫保存。
免疫性不孕
抗精子抗體(ASA)造成的不孕,在不孕伴侶中約占10%至30%。抗精子抗體會直接攻擊精子上的表面抗原,這會影響精子的活動力及其在女性生殖道中移動的能力、阻礙精子的獲能作用和頂體反應、抑制受精、影響胚胎著床以及後續的生長及發育。女性形成抗精子抗體的危險因子包括:免疫調節機制錯亂、感染、黏膜完整性破損、受到強姦或是進行沒有防護措施的肛交或口交。
其他後天因素
- 腹膜腔手術後的沾黏是女性後天型不孕的主要原因之一。可以減少沾黏範圍及嚴重度的一般手術原則包括:使用侵入性較小的術式、使用較少異物或減少局部缺血的程度。不過2012年的統合分析發現支持此手術原則的研究實證並不充分。
- 糖尿病。一篇有關第一型糖尿病的回顧研究指出:就算有現代化的治療,女性糖尿病患者的不孕風險還是比較高,反映在青春期及初經的後延、月經不規則(特別是月經過少)、輕微的高雄激素血症、多囊卵巢綜合症、活產比例較低,以及更年期可能更早到來。動物模型發現糖尿病會造成分子層級上的異常,包括:瘦蛋白、胰岛素及親吻素訊息傳遞上的異常。
- 乳糜泻。乳糜泻的非消化道症狀可能包含不孕(如:初經延遲、閉經、不孕或是提早進入更年期)和妊娠併發症(如:宫内生长受限〔IUGR〕、小于胎龄〔SGA〕的胎兒、反覆流產、嬰兒早產或出生体重過輕)。不過,无麸质饮食可能會降低以上風險。有些作者認為,若有女性有原因不明的不孕、多次流產或是宫内生长受限,需要評估是否可能合併乳糜泻。
- 明顯的肝臟或腎臟疾病。
- 血栓形成體質。
- 吸食大麻。大麻會干擾内源性大麻素系统,可能會造成不孕。
- 輻射,像是放射線療法。能造成女性永久不孕的卵巢輻射劑量隨年齡而異:出生時暴露 20.3 Gy,十歲時暴露 18.4 Gy,二十歲時 16.5 Gy,三十歲時 14.3 Gy。在全身放療後,10-14%的患者性腺功能會恢復正常,但之後進行骨髓移植的患者,其懷孕比例低於2%。
遺傳因素
許多基因的突變會造成不孕,如下表所示。還有其它情況與女性不孕有關,它們可能是基因病變引發,但尚未找到致病的單一基因,例如苗勒管发育不全(MRKH)。最後,還有不知為數多少的基因突變會造成生育力低下,它們可能受其它額外因素(如:環境)影響而造成完全不孕。
造成女性不孕的染色体畸变包括了特纳氏综合征。特纳氏症的女性患者,需由其他婦女捐卵完成人工生育。
| 基因 | 編碼的蛋白質 | 缺乏的影響 | |
|---|---|---|---|
| BMP15 | 骨塑型蛋白 15 | 高促性腺激素性卵巢衰竭(POF4) | |
| BMPR1B | 骨塑型蛋白受體 1B | 卵巢功能障礙、高促性腺激素性性腺功能低下症、肢端肢中部骨骺軟骨發育不良(acromesomelic chondrodysplasia) | |
| CBX2、M33 | 染色盒蛋白質同源物 2(Chromobox protein homolog 2)、果蠅多梳家族蛋白(Drosophila polycomb class) |
體染色體 46,XY 男變女的性別轉換(表現型上是正常女性) |
|
| CHD7 | 染色質結構域解旋酶DNA结合蛋白7(Chromodomain-helicase-DNA-binding protein 7) | CHARGE聯合畸形及卡门氏症候群(KAL5) | |
| DIAPH2 | DIAPH2蛋白 | 高促性腺激素性卵巢早衰(POF2A) | |
| FGF8 | 成纖維細胞生長因子 8 | 嗅覺正常的低促性腺激素性性腺功能低下症及卡門氏症候群(KAL6) | |
| FGFR1 | 成纖維細胞生長因子受體 1 | 卡门氏症候群(KAL2) | |
| HFM1 | 原發性卵巢功能衰竭 | ||
| FSHR | 促卵泡激素受体 | 高促性腺激素性性腺功能低下症及卵巢过激综合征 | |
| FSHB | 促卵泡激素β亚基 | 促卵泡激素不足,原發性無月經症及不孕 | |
| FOXL2 | FOX蛋白L2 | 和第一型先天性家族性瞼口狹小症(BPES)有關的孤立性卵巢早衰(POF3); FOXL2 402C 變成 G 的突變和卵巢顆粒細胞瘤有關 | |
| FMR1 | X染色體脆折症 | 和潛在突變有關的卵巢早衰(POF1) | |
| GNRH1 | 促性腺激素释放激素 | 嗅覺正常的低促性腺激素性性腺功能低下症(nHH) | |
| GNRHR | GnRH受體 | 低性腺激素性性腺功能減退症 | |
| KAL1 | 卡门氏症候群 | 低促性腺激素性性腺功能低下症及失眠,X染色體串聯的卡门氏症候群(KAL1) | |
| KISS1R,GPR54 | KISS1受體 | 低促性腺激素性性腺功能低下症 | |
| LHB | 黄体生成素β亚基 | 性腺功能低下症及假雌雄同体 | |
| LHCGR | 黄体生成素/绒毛膜促性腺激素受体 | 高促性腺激素性性腺功能低下症(luteinizing hormone resistance) | |
| DAX1 | 劑量敏感的性別轉換,先天肾上腺发育不全,位於X染色體的基因1 | X染色體串聯先天性腎上腺發育不全,合併低促性腺激素性性腺功能低下症;劑量敏感由男變女的性別轉換 | |
| NR5A1,SF1 | 類固醇生成因子1 | 46,XY 男變女的性別轉換,性腺退化,先天性脂質腎上腺增生;46,XX性腺發育不全;及 46,XX 原發性卵巢功能不全 | |
| POF1B | 1B型卵巢早衰 | 促性腺激素過多,原發性無月經(POF2B) | |
| PROK2 | 激肽原 | 正常嗅觉低促性腺激素性性腺功能低下症及卡门氏症候群(KAL4) | |
| PROKR2 | 激肽原受體 2 | 卡门氏症候群(KAL3) | |
| RSPO1 | R-spondin家族,成員1 | 46,XX 女變男的性別轉換(患者有睾丸) | |
| SRY | SRY基因 | 突變產生46,XY 女性;染色體易位產生 46,XX 男性 | |
| SCNN1A | 上皮組織鈉通道(ENaC)的Alpha亞基 | 無義突變導致女性生殖道ENaC的基因表現缺損 | |
| SOX9 | SRY相關的HMB盒基因9 | ||
| STAG3 | 基质抗原3 | 卵巢早衰 | |
| TAC3 | 速激肽3(Tachykinin 3) | 正常嗅觉低促性腺激素性性腺功能低下症 | |
| TACR3 | 速激肽受体3 | 正常嗅觉低促性腺激素性性腺功能低下症 | |
| ZP1 | 透明帶糖蛋白1 | 形成功能不良的透明帶 |
依身體部位分類
下丘腦 - 垂體因子
卵巢因素
- 化学疗法(如前所述),有些藥物的卵巢毒性很高
- 許多基因缺陷(如前所述),造成卵巢功能異常
- 多囊卵巢綜合症(參考多囊卵巢綜合症造成的不孕)
- 無排卵。因為無排卵造成的不孕稱為「無排卵不孕」,相對於有排卵但不孕的情形
- 卵巢儲備減少,參考卵巢儲備不足
- 過早更年期
- 更年期
- 黃體功能障礙
- 性腺發育不全(特纳氏综合征)
- 卵巢癌
輸卵管(異位)/腹膜因素
- 子宮內膜異位症(可以參考子宮內膜異位症及不孕)
- 骨盆腔沾黏
- 骨盆腔發炎(簡稱PID,一般是披衣菌感染引起)
- 輸卵管堵塞
- 之前的異位妊娠。2013年的隨機研究發現異位妊娠治療2年後,若是進行根治性手術後,成功子宮內懷孕的比例是64%,若藥物治療,懷孕的比例是67%,若是保守性手術,比例是70%。比較起來,40歲以下的女性追蹤二年的累計懷孕比例是90%。
子宮因素
以往曾認為双角子宫和不孕有關,不過近期研究無法驗證兩者的相關性。
子宮頸因素
陰道因素
- 陰道痙攣
- 陰道堵塞
診斷
不孕症的診斷始於病史問診及身體檢查。醫療人員可能也會安排以下的檢查:
- 實驗室檢查
- 檢查及影像
基因檢測仍在發展,檢查是否有和女性不孕症有關的基因突變。
一般是由婦產科醫師或是婦女健康專科護理師(WHNP)進行一開始的診斷及治療。若初步治療失敗,可能會轉診給經過生殖內分泌醫師進行專科訓練過的醫師。(在北美)生殖內分泌醫師, 通常是指接受過生殖內分泌科學以及不孕症訓練的婦產科醫師。這些醫師負責處治生殖相關疾病,對象除了婦女外,也包括男性、兒童及青少年。
生殖內分泌及不孕專科的醫療工作聚焦於協助婦女受孕,並且改善可能會造成流產的問題。一般來說,生殖內分泌及不孕專科,並不接受一般助產相關的婦女患者。
定義
女性不孕沒有一致性的定義,因為其定義與社會和身體特徵有關,這些都受文化和情境影響。英國國家健康與照顧卓越研究院(NICE)表示:「如適齡女性在經過一年無避孕措施的陰道性交後還不能懷孕,且無已知的不孕原因時,應和她的伴侶一起接受進一步的醫療診查」。NICE指引也建議超過35歲的女性、臨床上有已知的不孕原因,或具有容易不孕風險的病史,更應該儘早咨詢生育專科醫生。根據世界衛生組織(WHO)的定義,不孕可以描述為無法受孕、維持懷孕,或使胎兒順利生產。世界衛生組織和ICMART對不孕的臨床定義是「一種生殖系統疾病,定義為經過12個月以上規律且無避孕措施的性行為,但仍無法達到臨床上的懷孕。」。不孕症也可以再進一步分為原發性不孕及次發性不孕。原發性不孕是指無法順利生產,包括無法受孕,或胎兒無法順利生產(流產或是死胎),次發性不孕是指之前曾經順利受孕或活產,但後來無法受孕或是順利活產。
預防
後天的女性不孕症能用以下方式預防:
- 維持健康的生活形態:過度運動、攝取咖啡因、酒類及吸煙都和女性生育力降低有關。另一方面,飲食均衡營養,攝食充足的新鮮水果及蔬菜,並維持正常體重,可維持較好的生育力。
- 治療或是預防已有疾病:確診並控制慢性病(如,糖尿病及甲狀腺機能低下症)能提昇生育力。終身實行安全性行為可能會減少性傳染病引起的生育力受損;及時治療性病可以減少感染可能造成的顯著傷害。定期的身體檢查(包括子宫頸抹片)可以提早發現感染或是異常。
- 不延遲生育時間:生育力並非最終在停經前完全消失,而是在27歲後逐漸下降,在35歲後下降速度變快。女性的親生母親若有生育相關的異常(如,親生母親有早發性停經),她可能也會有類似問題的風險,將可治療並延緩此風險,並延遲生育時間。
- 卵子冷凍貯藏:女性可利用卵子冷凍貯藏(凍卵)保存她的生育力。卵子冷凍貯藏會將女性卵母细胞冷凍,在之後想要(或適合)生育時再使用。在生育力顛峰期凍卵,可將女性的卵母细胞冷凍貯藏,日後需要時使用,也可減少她不孕的機會。
治療
無法逆轉產婦高齡的影響,不過若女性還沒進入更年期,輔助生殖技術能克服多種不孕的原因,例如:
流行病學
世界各地女性不孕症的流行病學差異很大。2010年估計全世界有4850萬對夫妻不孕,從1990年至2010年之間,全世界不孕的情況變化不大。2010年全世界女性不孕比例最低的地區有南美洲的秘魯、厄瓜多爾及玻利維亞,也包括波蘭、肯亞以及大韓民國,女性不孕比例最高的地區有東歐、北非、中東、大洋洲、及撒哈拉以南非洲。自1990年起,原發性不孕的盛行率上昇,但次發性不孕的盛行率整體而言是下降的。女性不孕症在高收入、中歐及東歐、及中亞地區的發生率(不是盛行率)下降。
非洲
撒哈拉以南非洲在1990年到2010年之間,原發性不孕的盛行率減少。其中,盛行率最低的是肯亞、辛巴威及盧旺達,盛行率最高的則是幾內亞、莫桑比克、安哥拉、加蓬及喀麥隆,以及北非靠近中東一帶。根據2004年的DHS報告,非洲盛行率最高的是中非及撒哈拉以南非洲,緊接著的是東非。
亞洲
合併原發性及次發性不孕症,亞洲盛行率最高的是南亞中部、接著是東南亞,盛行率最低的是西亞。
拉丁美洲及加勒比海地區
拉丁美洲及加勒比海地區的女性不孕症盛行率低於全球。其中盛行率最高的是牙買加、蘇里南、海地、千里達及托巴哥。盛行率最低的是拉丁美洲中部及西部;盛行率最高的國家是加勒比海的島國,及開發度較低的國家。
社會及文化
社会羞辱
全世界許多文化中,不孕症引起的社會羞辱形式多樣。當女性無法受孕時,通常都會怪罪她們,即使大約50%的不育問題來自男性。此外,許多社會傾向只珍視那些生產一胎以上的女性,且若夫妻無法受孕,婚姻會被視為失敗。生育孩子的行為與夫妻婚姻是否美滿有關,並反映他們在社會中的社會角色。非洲國家由東部的坦桑尼亞到西部的加蓬,不育症盛行,被稱為「非洲不孕帶」。在這個區域,會發現以上現象,且此地的不孕症被嚴重的污名化,不孕的夫妻在社會上會被視為失敗。在烏干達和奈及利亞也是如此,在這兒不懷孕會承受巨大壓力,也具有某種社會影響。在部分穆斯林社會中也有相同的現象,包括埃及和巴基斯坦。
有時,婦女的子女人數,會被視為財富的象徵,或是繼承財產數量的依據。兒童可以透過多種方式影響財務安全。在奈及利亞和喀麥隆,土地所有權會由孩子的數量決定。此外,在一些撒哈拉以南的國家,如果婦女沒有生育任何子女,可能無法繼承財產。在一些非洲和亞洲國家,丈夫可以剝奪不孕妻子的食物、住所和其他生活必需品(像是衣服)。在喀麥隆,婦女可能無法繼承丈夫的土地,晚年只能獨立生活。
社會和文化活動(包括傳統儀式),無生育的婦女是可能無法參加。在莫桑比克和奈及利亞會發現這種污名化現象,不孕的婦女會被視為社會流浪者。這種侮辱性做法,貶低社會中不孕婦女的價值。根據馬庫阿族傳統,懷孕和分娩被視為婦女的重要生活事件,像恩薩拉(nthaa´ra)和恩薩阿拉之姆瓦納(ntha´ara no mwana)儀式,只有曾懷孕且有小孩的婦女能參加。
與懷孕有關的內部和社會規範,可能對不孕症產生社會羞辱,這影響世界各地的婦女。當懷孕視為是生命中的重要事件,並不孕被當作「社會上無法接受的狀況」時,會促使人們尋求各種形式的治療,不論是傳統治療或是昂貴的西方療法。在得到治療機會有限的許多地區,為了生孩子而可能產生極端行為,有時更可能違法。
婚姻角色
有些國家的男性若發現他和妻子無法生育,可能會和其他女性結婚或是納妾,目的是希望透過和其他女性的性行為來繁衍後代。此情形在某國家很常見,例如喀麥隆、奈及利亞、莫三比克、埃及、波札那、孟加拉國,以及一些一夫多妻制較常見,而且被社會接受的國家。
在某些文化中,包括波札那和奈及利亞,為了生孩子,婦女可以選擇並允許能與她丈夫有性行為的女性。迫切需要孩子的婦女可能會與丈夫妥協,選擇一名婦女,並承擔照顧孩子的職責,以滿足被社會接受和有用的自覺。
為了懷孕,女人也可以和其他男人睡覺。這麼做的原因有很多,包括:傳統治療師的建議,或者尋找另一個「更適合」的人。在許多情況下,丈夫並不知道妻子有其它額外的性關係,就算妻子懷了另一個男人的小孩,也不會被告知丈夫。然而,文化上並不接受這樣的行為,因此可能使婦女受孕的機會比男人少,並加劇婦女的性別痛苦。
男人和女人也可以離婚,試圖找到一個新的伴侶來生孩子。不孕在許多文化中是離婚的原因,也是男人或女人增加他們後代機會的一種方式。婦女離婚後,可能失去土地、財富和家庭帶來的安全保障。這會破壞婚姻,並導致婚姻上的不信任。性伴侶增加也可能導致疾病傳播,包括艾滋病毒/艾滋病,並助長後代不育的可能性。
家庭暴力
源自不孕的情緒變化及壓力,在家庭裡會導致對婦女的不當對待及家庭暴力。婦女因為不孕而地位低落,會導致家庭暴力及情緒創傷,如指责受害人。在夫妻不孕時,妻子常會成為被指責的對象,並可能造成精神虐待、焦慮及羞恥。此外,就算不孕的原因在男性,妻子也常是被責備的對象。無法懷孕的婦女可能會被餓死、被責打、其經濟需求也可能受到丈夫的忽視,就像她沒有為丈夫養育孩子的功能一般。與不孕症相關的身體虐待也可能由此造成,也可能是由隨之的壓力產生。在一些國家,不孕造成的情緒虐待及身體虐待,可能導致毆打、謀殺及自殺。
精神和心理影響
許多不孕婦女在她的病情之後,尚需面對巨大壓力和社會羞辱,並引起很大的精神痛苦。試圖生育孩子造成的長期壓力,及分娩背後的社會壓力,可能導致情緒障礙,最終成為精神疾病。患有不孕症的婦女可能需要面對心理壓力,如否認、憤怒、悲傷、罪惡感和抑鬱。還有許多社會羞辱,導致強烈的悲傷和挫折感,可能造成抑鬱和自殺。不孕症背後的義涵,因無法生育孩子的社會壓力和個人悲痛,將對不孕婦女的心理健康造成巨大影響。
相關條目
參考文獻
外部連結
| |||||||
| |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| ||||||||||||||||||||||||||||||||||||||||||||||||||||||||