癌痛
癌痛(英語:cancer pain),或称癌症疼痛、癌性疼痛等,可能来自肿瘤压迫或浸润附近的身体部位产生的疼痛,抑或是治疗和诊断程序引起的疼痛,还可能是皮肤、神经和其他激素失衡或免疫反应引起的变化所带来的不适。其中的慢性疼痛多由疾病本身引起,而急性疼痛多由治疗或诊断的过程引起。但放射線療法(放疗)、化学疗法(化疗)及外科手术均有可能产生长期疼痛,即便该治疗手段本身已经停止。癌痛的出现,既取决于出现癌症的部位,也取决于癌症的分期。在任意时间点,约有半数的恶性癌症患者正在经历疼痛;三分之二的晚期癌症患者连睡眠、情绪、社交及日常生活活動均无法逃脱癌痛的困扰。
八到九成的癌症病人的疼痛可获得有效控制,其途径包括通过药物治疗、心理治疗乃至手术等。但世界范围内则有近八成患者没有或几乎没有获得针对疼痛的医疗。患者自身、患者家属及基层医院对癌痛的忽视可能会造成患者的强烈疼痛。儿童的癌痛亦处于缺乏治疗之境地。世界卫生组织等组织机构已经发布了一些治疗控制癌痛的药物指南。医护人士基于其道德义务,应当尽可能确保患者或其亲属对于疼痛控制的选择及其所带来的利弊有清晰的了解。适度的疼痛控制有时可能会轻微减损患者的寿命,但也有證據顯示,對於某些末期癌症患者而言,疼痛控制可能可以延長存活期。
概要
癌痛的产生原因多样:既有可能是机械性的,如压迫引起的疼痛;也有可能是化学性的,如炎症反应;这些都可能刺激身体各处所存在的负责处理疼痛信号的专门神经末梢,即伤害感受器。神经病死、损坏、受压迫,也会导致一种叫做“神经源性疼痛”的疼痛,此类情况伴随针刺般的酸麻感。疼痛分为急性与慢性。慢性疼痛不断持续,间或有短暂的强烈疼痛,抑或有不感到疼痛的间歇期。尽管长效药物或其它治疗可以控制疼痛,还是可能偶发短时的强烈疼痛,亦即突发性疼痛,需要施以速效镇静剂治疗。但是,常有患者出于对药物成瘾的担忧等各种原因,不按照医嘱进行用药,即便身处痛楚中,仍拒绝告知医生。 癌痛的强度和癌痛引起的不适感并不相同:例如,透过药物及精神外科等医疗手段,或者透过催眠、安慰剂等暗示,可以减缓甚至消除疼痛的感觉,但疼痛的强度仍然不变;有时痛感来源和疼痛的实际来源并不一致,这类疼痛被称为牵涉痛。大多数慢性疼痛患者会有一定记忆力和注意力障碍;客观的心理测试发现,慢性疼痛患者的记忆力、注意力、语言能力、思维灵活性和思维速度等方面存在问题。疼痛还与抑鬱、焦虑、恐惧和愤怒的增加相關。持续的疼痛会降低整体的生活质量和患者生活能力,使那些正在经历疼痛的人和照顾他们的人精神低落、身体虚弱。

患者自述是对疼痛最好的测量尺度,因而医生常常会问病人,从0为不痛到10为最痛,如何为自己的疼痛评分。但有些病人并不能通过口头语言说出自己的答复,只能透过面部表情、肢体动作、呻吟等语言表现等心理指标,来推测其反应。然而,许多病人并不一定会报告自己的疼痛,甚至误以为疼痛是应该的、止痛药不能完全止痛。2017年香港《癌症病人痛楚管理調查》显示,六成的患者并未在疼痛出现的首日告知医生,平均经历20天疼痛后才会告知医生;仍有两成使用止痛药后仍感到痛楚的病人不告知自己的医生自己的痛楚。
成因
大约四分之三的癌痛是由疾病本身产生的,剩余多数则多由诊断及治疗过程引起。
癌症因素
肿瘤通过挤压或浸润组织引起疼痛,或引发感染或炎症。肿瘤还可以通过释放化学物质,使正常的非疼痛刺激信号变为疼痛信号。
- 癌症侵犯骨骼是癌症疼痛最常见的原因。它通常被感觉为压痛,伴有持续的背景疼痛和自发的或运动相关的恶化,常常被描述为严重疼痛。肋骨骨折常见于乳腺癌、前列腺癌和其他有肋骨转移的癌症。
- 实体肿瘤可影响血液系统。15%至25%深静脉血栓由癌症引起的,且通常是肿瘤压迫静脉。此类血栓是癌症的先导迹象之一,会导致腿部肿胀和疼痛,特别是小腿及少数患者的手臂。肿瘤可能会压迫上腔靜脈,引发上腔静脉综合征,导致胸廓疼痛等症状。
- 当肿瘤压迫、侵犯或使得神经系统的某些部分(如大脑、脊髓、神经、神经节、神经丛等)产生炎症,也可引发疼痛等症状。尽管大脑组织不含痛觉感受器,脑肿瘤仍然可以透过直接挤压血管或脑膜,或间接引发压迫痛觉敏感部位的水肿,从而导致疼痛。
- 胃、肝等处内脏性疼痛较为分散,难以定位,常转移到更远端、通常更加浅表的部位。肿瘤侵犯软组织可以通过对疼痛感受器的炎症或机械刺激,或者对韧带、肌腱和骨骼肌等可移动结构的破坏引起疼痛。
- 骨盆内的癌症引起的疼痛较为多样,取决于受影响的组织。它可能出现在肿瘤部位,但经常辐射到大腿上部,或转移到下背部、外生殖器或會陰等处。
诊断因素
一些诊断手段也会导致疼痛,如:
治疗因素
诊断引起的癌痛的可能原因包括:
- 免疫治疗可能引发关节及肌肉疼痛;
- 放射性疗法(放疗)可能引发皮肤反应、小肠炎、纤维化、脊髓病變、骨壞死、周邊神經病變、神经丛病变;
- 化学疗法(化疗)可能引发周围神经病变、粘膜炎、关节痛、肌肉痛、因腹泻或便秘引起的腹痛;
- 荷爾蒙療法(激素疗法),可能引发短时疼痛;
- 靶向治疗,如采用曲妥珠单抗、利妥昔單抗等药物的靶向治疗,可能导致肌肉、关节、及胸部疼痛;
- 血管生成抑制剂,如安维汀等,可能造成骨痛;
- 外科手术可能造成术后疼痛、截肢后疼痛及盆底肌肉痛等
感染因素
与肿瘤或其周围组织感染相关的化学变化可以导致快速升级的疼痛,但感染因素造成的疼痛有时被忽视。一项研究发现,在为缓解疼痛而被转诊的将近300名癌症患者中,有4%的人是由感染引起疼痛的。另一份报告描述了七名癌症患者,他们之前处于良好控制下的疼痛在几天内明显升级,而抗生素治疗在三天内缓解了所有患者的疼痛。
流行病学
发病时间
53%被诊断患有恶性肿瘤的患者、59%接受抗癌治疗的患者、64%患有转移性疾病或晚期疾病的患者,以及33%完成治疗并治愈的患者都经历过疼痛。新诊断的癌症患者或经历癌痛,但证据较少。一项研究发现38%的新诊断患者有疼痛感,另一项研究发现35%的新诊断患者在前两周经历过疼痛,而另一项研究报告说疼痛是18-49%患者的早期症状。超过三分之一的癌症疼痛患者将疼痛描述为中度或重度。
癌症类型
下列部位的原发性肿瘤与相对较高的疼痛发生率有关:
治疗方法
癌痛治疗旨在以最小的负面作用减缓疼痛,使病人能够有良好的生活质量、生活能力及相对无痛的死亡。八到九成的癌症病人的疼痛,可以通过药物等途径获得有效控制,但世界范围内则有近八成患者没有或几乎没有获得针对疼痛的医疗。另外也有證據顯示,對於某些末期癌症進行早期安寧療護,進行積極疼痛控制,可能可以延長存活期。
癌症的病程时有变化,相应的癌痛治疗也需要因时而变。治疗者应该清楚地向病人解释疼痛的原因和各种治疗的可能性,并且应该考虑药物治疗,直接治疗造成痛觉的疾病、提高痛阈、中断破坏或刺激疼痛通路、建议改变生活方式等治疗方式。减轻心理、社会和精神上的痛苦是有效控制痛苦的关键因素。如果病人的疼痛不能得到很好的控制,应该被转介到和缓医疗或疼痛管理等专业人士处就诊。
心理治疗
应付策略
一个人对疼痛的反应方式一定程度上影响他们疼痛的强度、他们经历的残疾等级以及疼痛对他们生活质量的影响。人们应对癌症疼痛的应对方式包括:
- 寻求他人的帮助、
- 不顾病痛仍坚持完成某件事、
- 分散注意力、
- 不断思考自己不想思考的想法、
- 进行祈祷或仪式等。
一些处于疼痛中的人倾向于关注并夸大疼痛的威胁意义,并将自己处理疼痛的能力想象得很差,从而“灾难化”其病痛。对于“灾难化”的少数研究表明,癌症疼痛与较高程度的疼痛和心理痛苦有关。在一项研究中,患有癌症疼痛的人承认疼痛会持续下去,然而他们能够过上有意义的生活,这样他们就不太容易受灾难和抑郁的影响。在两项研究中发现,有明确目标以及达到这些目标的动机和方法的癌症疼痛患者,他们经历的疼痛、疲劳和抑郁程度要低得多。
癌症患者对自己的病情和治疗有信心,对控制自己的症状有信心,有信心和非正式照顾者成功合作,有信心与医护人员有效沟通,其预后也常更好。因此,医生应该采取措施鼓励和促进有效的沟通,并应考虑社会心理干预。
社会心理干预
社会心理干预影响所经历的疼痛的数量及其对生活的干扰程度。美国国家科学院医学研究所和美国疼痛学会支持将专业的、有质量控制的社会心理护理纳入癌症疼痛管理的一部分。社会心理干预包括教育(教导如何正确使用止痛药、如何与临床医生有效沟通等)和技能培训(通过解决问题、放松心情、分散注意力和认知重建等技能培训,改变思想、情绪和行为)。教育可能对第一期癌症患者及其照顾者更有帮助,技能培训可能对II期和III期癌症患者更有帮助。
一个人对癌症的适应关键取决于其家人和其他非正式护理人员的支持,但疼痛可严重破坏这种人际关系,因此癌症患者和治疗师应考虑让家人和其他非正式护理人员参与专业的、有质量控制的社会心理干预。
药物治疗
药物选择
世界卫生组织的指导方针建议在疼痛发生时立即口服给药,如果病人没有严重疼痛,在疼痛开始时服用如扑热息痛、安乃近、非甾体抗炎药或COX-2抑制剂在内的非阿片类药物。如果不能完全止痛,或病况恶化以至于需要更激进疗法,可待因、右丙氧芬、二氢可待因或曲马多等温和的阿片类药物被建议与已用的非阿片类药物共用。如果仍不能止痛,温和的阿片类药物将被吗啡等更强的阿片类药物所取代,同时继续进行非类阿片治疗,增加阿片类药物剂量,直到患者无痛或达到最大程度的缓解而无不可容忍的副作用。如果最初的表现是严重的癌症疼痛,应跳过这一步骤,并应立即开始使用强效阿片类药物和非阿片类镇痛剂。
但是2017年考科蓝评价发现,没有显著证据支持或驳斥在世卫组织癌症疼痛三阶梯的三个步骤中单独或与阿片类药物联合使用非甾体抗炎药的疗效,而且有少量证据表明,非甾体抗炎药可能对一些患有中度或严重癌症疼痛的人可以在开始用药的一两周内有相当程度的益处。一些人质疑第二步采用轻度阿片类药物的有效性,并指出轻度阿片类药物的毒性较高,功效较低,认为可以用小剂量的强效阿片类药物取代轻度阿片类药物(曲马多可能是个例外,因为与常规阿片类药物相比,曲马多对癌症疼痛显示出疗效,对神经性疼痛的特异性,以及较低的镇静特性和较低的肺换气不足类药物潜力)。
超过一半的晚期癌症和疼痛患者需要强效阿片类药物,这些药物与非阿片类止痛药物联合使用可以在70-90%的病例中产生可接受的镇痛效果。吗啡能有效缓解癌症疼痛。恶心和便秘等副作用若存在,也很少严重到需要停止治疗。给药之初或强效阿片类药物剂量显著增加情况下的镇静效果会伴随认知障碍,但在持续剂量一两周后会有所改善。使用强效阿片类药物时应当同时使用止吐劑和泻药,以抵消通常的恶心和便秘。恶心通常会在两到三周的治疗后消退,但是需要积极地维持泻药。
肝肾疾病可影响止痛药的生物活性。当肝功能或肾功能减退的人口服阿片类药物时,必须监测他们是否可能需要减少剂量、延长剂量间隔时间或转用其他阿片类药物或其他给药途径。非甾体类抗炎药的益处应与其对胃肠道、心血管和肾脏的风险相权衡。
给药方式
止痛剂不应「按需」服用,而应「按时」服用(每3-6小时一次),每次剂量应在前一剂药药效消失之前服用,剂量应足以确保持续缓解疼痛。服用缓释吗啡的患者还应该获得速释吗啡,以便在必要时使用,用于常规药物无法抑制的疼痛峰值,即突发疼痛。
口服是最便宜和最简单的给药途径。如有紧急需要,即出现呕吐、吞咽障碍、肠粘膜阻塞、吸收不良或昏迷等情况,应考虑其他送药途径,如舌下、外用、经皮、肠外、直肠或脊髓等。目前芬太尼透皮贴剂控制慢性癌症疼痛的有效性证据不足,但与口服吗啡相比,可减少患者对便秘的主诉。
辅助手段
止痛领域并非只有传统的镇痛剂,传统上不被认为是镇痛剂但在某些情况下减少疼痛的药物,如类固醇或二磷酸盐,可以在任何阶段与镇痛剂同时使用。三环类抗抑郁药、Ⅰ类抗心律失常药或抗惊厥药是神经性疼痛的首选药物。这类辅助药剂是和缓医疗的常见部分,被高达90%的癌症患者在临近死亡时使用。许多辅助药剂有导致严重并发症的危险。
减轻焦虑可以减少疼痛带来的不愉快,但对中度和重度疼痛患者而言,减缓焦虑对减缓疼痛感的效果不佳。如苯二氮卓类和抗精神病药等抗焦虑药物会增加镇静作用,它们只应当用于治疗焦虑、抑郁、睡眠紊乱或肌肉痉挛。
介入性疼痛治疗
若上述止痛和辅助方案不能充分缓解疼痛,还有其他的选择。
放射性疗法
当药物治疗无法控制逐步扩张的肿瘤所带来的疼痛时(包括最常见的骨转移,或是软组织穿透或感觉神经受压等其它情形),可采用放射线疗法。低剂量的辐射通常可以产生镇定作用。放射线疗法缓解疼痛的原因尚不明确:或认为是肿瘤的收缩减缓了对周围组织的压迫或浸润,惟放射线治疗造成的收缩实际很小;或认为放射线抑制肿瘤分泌促痛的化学物质,从而减缓了疼痛。针对特定肿瘤的放射性靶向药物已被用于治疗癌细胞转移后的疼痛。治疗后一周内可出现缓解,持续时间可达2至4个月。
神经破坏性阻滞术
神经破坏性阻滞术通过使用化学药品“溶解”神经(即神经鬆解术),或采取物理药剂以冷冻或加热等方式“切断”神经(即神经切断术)。这些干预会导致神经纤维的退化,疼痛信号传递受到暂时性干扰,但神经纤维周围薄薄的保护层(即基板)被保留下来。随着受损的纤维再生,再生的纤维顺着基板在基底层管内移动,并与正确的鬆动端连接,从而恢复其原有功能。通过外科手术直接“切断”神经,也会切断这些基板管,如果没有它们协助再生后的纤维的连结恢复,就可能产生神经瘤或传入神经阻滞,使得病人再度产生疼痛。故而认为神经鬆解术优于神经切断术。
采取神经破坏性阻滞术前,醫生需要先了解疼痛病史,并且检查疼痛是否由癌症产生。在实施神经破坏性阻滞术的部位,需要检查感染及凝血的指标,因为一些癌症治疗可能会影响血小板及凝血因子的功能。在此过程中,还应当对局部麻醉药的使用进行试验,以确定阿片类药物的疗效(即是否能消除疼痛,或是否能将疼痛控制在鸦片类药物可以控制的范围裡)及观测是否存在副作用。虽然神经鬆解术乏长期的结果研究和基于证据的使用指南,但仍可用于患有进行性癌症和其他不治之症的疼痛患者。
神经组织的切断和移除
透過外科手术切除或破坏周围或中枢神经组织的方法(即神经切断术)现在很少用于治疗疼痛。常见的神经切断术包括神经切除术、扣带回切除术等。该方法适用于预计存活时间短且对药物无效或不耐受的人群。由于神经通常同时携带感觉和运动神经纤维,故运动障碍可能是神经切除术的副作用。这种手术的一个常见结果是“传入神经阻滞性疼痛”——手术后6到9个月,疼痛恢复且比之前还要严重。扣带回切断术会切断大脑中的神经纤维,可以减少疼痛的不适感,但可能影响認知能力。
垂体切除术
垂体切除术目的在破坏腦下垂體,在一些已经转移了的乳腺癌和前列腺癌的病例中能减轻疼痛。
病患自控式止痛
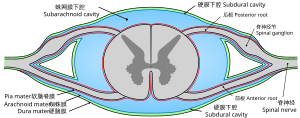
- 鞘内泵
- 外置或植入的鞘内泵可向蛛网膜下腔中注入布比卡因、阿片类药物(如吗啡、齐考诺肽)、非阿片类药物(如可乐定)等一种或几种局部麻醉剂,增强镇痛效果,减少全身性的副作用。目前,仅吗啡、齐考诺肽获得美国FDA批准用于鞘内注射。除特殊情况外,该方法可以减少疼痛。
- 长期留置硬膜外导管
- 围绕脊髓鞘的外层称为硬脑膜,其与周围的椎骨形成硬膜外腔,内部充盈着结缔组织、脂肪、血管,并交错有脊髓神经根。硬膜外导管可留置其间3-6个月,以注射麻醉药或镇痛剂。建议长期使用该导管,以减少外物进入造成硬膜外腔等处感染的机会。
脊髓束刺激术
以电刺激背柱可产生镇痛作用。首先,在透视辅助和患者反馈的帮助下,植入导线,产生电的仪器(即小型发电机)将在身上穿戴若干日,以测试有效性。如果疼痛减少一半以上,则认为该疗法是适当的。在上臀部、胸壁或腹部皮肤下面的组织中切入一个小口袋,导线穿过皮肤下面的刺激部位到口袋,在那里它们连接到贴身的发电机上。此方法疑似对神经病理性和缺血性疼痛比对伤害性疼痛更有帮助,但目前的证据还不足以推荐它用于癌症疼痛的治疗。
替代或补充疗法
由于大多数采用补充和替代医学方法治疗癌痛的研究质量较差,因此不可能推荐将这些疗法纳入癌症疼痛的治疗:
- 催眠疗法的效果并不明显;
- 按摩疗法的研究结果好坏参半,4周后也没有发现止痛效果;
- 灵气疗法和触摸疗法的结果都不确定;
- 针灸作为研究最多的此类疗法,没有证明对癌症疼痛有辅助止痛作用;
- 音乐疗法的证据不明确;
- 使用等PC-SPES、槲寄生、锯叶棕等草药进行干预,对一些癌症患者来说是有毒的;
- 最有希望的证据是如生物反馈和放松方法在内的身心干预,但其证据仍然很薄弱。
治疗的阻碍
尽管世界卫生组织和其他机构发表了简单而有效的基于证据的疼痛管理指南,许多医疗服务提供者对包括评估、剂量、耐受性、成瘾性和副作用在内的疼痛管理的关键方面了解甚少,许多人不知道疼痛在大多数情况下可以得到很好的控制。例如,在加拿大,兽医接受的疼痛训练是医生的五倍,是护士的三倍。医生也可能因为害怕被监管机构调查,而对疼痛治疗不足。
提供疼痛管理方面的体制问题包括:
- 缺乏资源对医生进行适当培训、
- 时间有限、
- 没有在临床设置中指定人员进行疼痛管理、
- 疼痛管理的保险报销不足、
- 贫困地区缺乏足够的止痛药物储备、
- 政府关于癌症疼痛管理的政策过时、
- 对阿片类药物处方、供应、和服用的政府和机构条规监管过于复杂、限制过多等。
癌症患者出于各种原因可能不会告知医护人员自己的疼痛,患者往往有以下误区或者担忧,这些人需要医护人员对其进行悉心的指导,加以克服:
- 担心治疗费用;
- 认为疼痛不可避免;
- 担忧药物成瘾;
- 担心耐药性;
- 担心副作用;
- 害怕医生不专心于治疗癌症;
- 担心使用镇静剂后,医生无法及时监测疾病进展;
- 担心不能观察到自己的预后;
- 不愿意接受医生给他们作出的诊断等。
法律和伦理
法律保障
《经济、社会及文化权利国际公约》强制要求缔约国基于健康权,尽可能使所有人获得疼痛治疗。依照《世界人权宣言》第五条,不采取合理手段舒缓疼痛者的痛苦可被视为对防范非人道、劣化的医疗之缺乏保障。中华人民共和国国家卫生健康委员会的《癌症疼痛诊疗规范》指出,控制疼痛是患者的基本权益,也是医务人员的职责义务。在美国,美国最高法院以瓦可诉奎尔案和华盛顿诉格拉茨伯格案,在1997年确立了舒缓疼痛的权利。这一权利亦在强制性法律中获得确保,如:《加州贸易和专业法令》第22条及其它法律先例等;澳大利亚首都领地在《1994年医学治疗法案》指出,接受专业医护人士治疗的病人,有获得在其医疗状况下属于合理的最大程度的减痛的权利。
告知义务
医护人员应当告知患者及其监护人医护过程中任何严重风险和疼痛治疗的常见副作用。某些通常是显然可以接受的风险和对专业人员的伤害可能,对于必须承担这种风险或经历副作用的人来说或许是不可接受的。例如,在运动中感到疼痛的人可能愿意放弃强效阿片类药物,以便在无痛期间保持清醒,而其他人则选择全天候镇静以保持无痛。护理提供者不应坚持要求某人接受其已经拒绝的治疗。如果患者认为某一类护理的害处大于好处,医护人员也不应提供。
病人参与
有些病人,特别是晚期病人,可能不希望参与作出疼痛管理的决定,并可能委托他们的治疗提供者作出选择。病人参与治疗是一项权利,而不是義務,尽管对治疗的参与度下降可能导致不太理想的疼痛管理,但这种选择应该得到尊重。随着医疗专业人员对身体、情感、社会和精神痛苦之间的相互依存关系以及减轻这些其他形式的痛苦对身体痛苦的明显益处有了更好的了解,他们可能倾向于向病人和家庭询问人际关系。但除非当事人要求进行这种心理社会干预——或至少自愿同意进行这种询问,否则这将是对病人个人事务的道德上不合理的干涉(类似于未经病人知情同意而提供药物)。
死亡责任
医护人员减轻痛苦的义务有时可能与延长生命的义务发生冲突。如果一个晚期病人希望无痛,尽管镇静会有一定成本且患者寿命可能减短,他们应该得到他们想要的止痛措施。在英国,如果病人不能参与这种决定,法律和医学的专业人士允许医生假定该人希望无痛,因此医生可以开出和执行适当的止痛药,即使治疗可能会稍微加速死亡。在这种情况下,死亡的根本原因被视为疾病,而不是必要的疼痛管理。2017年,中国大陆的王烨诉张建伟一案败诉,法院判定病人死因為病情恶化而非使用了吗啡,并驳回了赔偿请求;肿瘤专家刘端祺认为这起案件的结果有利于厘清法律争议,促进和缓医疗的发展。
道德原则
美国医学会等组织或机构支持对疼痛治疗采取双重效应原则。在疼痛治疗过程中,既需要为病人解除痛苦,而过量药物又有可能造成病人发生严重的不良反应,乃至死亡。为了证明这样同时涉及到正面和負面效果的行为是否是道德上合理,而不至于违反禁止故意杀人或伤害的道德底线,有四个条件是必要的:
- 这种行为在道德上是美好,或至少是中性的;
- 其行为的正面效果是可预见的;
- 正面效果不必透过负面效果来实现;
- 正面效果优于负面效果。
参考资料
参阅书目
- (英語)Fitzgibbon, DR; Loeser, JD. Cancer pain: Assessment, diagnosis and management. Philadelphia. 2010. ISBN 978-1-60831-089-0.
- (英語)Hanna, Magdi; Zylicz, Zbigniew. Hanna, Magdi; Zylicz, Zbigniew , 编. Cancer pain. Springer. 2013: 1. ISBN 9780857292308. LCCN 2013945729.
拓展阅读
医疗指导
- (簡體中文)中华人民共和国国家卫生健康委员会《癌症疼痛诊疗规范 (页面存档备份,存于互联网档案馆)》(2018年)
- (繁體中文)中華民國國家衛生研究院《癌症疼痛處理指引 (页面存档备份,存于互联网档案馆)》(2007年)
- (英語)Huang, Yuguang; Xu, Xiaohan. Faculty of 1000 evaluation for Management of cancer pain in adult patients: ESMO Clinical Practice Guidelines.. 2018-11-28. doi:10.3410/f.734456975.793553137. ((簡體中文):《丁香园》对此文的概述 (页面存档备份,存于互联网档案馆))
知识手册
- (繁體中文)香港臨床腫瘤科學會《香港癌症病人痛楚管理調查謬誤及正解 (页面存档备份,存于互联网档案馆)》(2017年)
- (繁體中文)中華民國財團法人癌症希望基金會《癌症疼痛照護》(2018年)
- (簡體中文)国际疼痛研究协会《癌痛治疗 (页面存档备份,存于互联网档案馆)》(2009年)
媒体故事
- (簡體中文)《“我为什么给临终病人用吗啡?” (页面存档备份,存于互联网档案馆)》(2017年),《三联生活周刊》报道中国大陆第一起在医疗过程中使用吗啡镇痛时病人死亡所引发的诉讼案
- (簡體中文)《他们痛得想要自杀:被忽视的癌痛 (页面存档备份,存于互联网档案馆)》(2018年),《三联生活周刊》对中国大陆癌痛镇痛现状所进行的调查及报告
- (繁體中文)《癌症病人痛楚管理調查 (页面存档备份,存于互联网档案馆)》(2017年),香港臨床腫瘤科學會委託香港大學民意研究計劃对癌症病人疼痛管理的调查
|
| |||||||